Здоровое пищеварение возможно только при безукоризненном функционировании всех органов желудочно-кишечного тракта. И одна из важнейших ролей в этом процессе отдана поджелудочной железе. Ферменты, которые она вырабатывает, завершают процесс расщепления пищи, без чего невозможно усвоение полезных веществ из нее. Также важна и эндокринная функция органа: железа вырабатывает инсулин, без которого не может быть полноценного метаболизма.
Почему не стоит употреблять печенье при панкреатите?
Врач-гастроэнтеролог должен подробнейшим образом рассказать больному, почему тому теперь нельзя есть любимые кексы, пряники и выпечку. Имеют место быть несколько причин:
- Сладкая выпечка имеет очень высокую степень калорийности.
- Ни одну выпечку на сегодняшний день не изготавливают без пищевых добавок, таких как усилители вкуса, разрыхлители, красители, ароматизаторы и лимонная кислота.
- В выпечке почти всегда присутствует много жира, так как в его составе обязательно будут как растительные, так и сливочные масла.
- В печенье содержится много сахара и клетчатки.
- Почти что любая сладость изготавливается при помощи шоколада, сгущенного молока, карамели, различных начинок и других не самых полезных продуктов.
Все указанные выше элементы вовсе нежелательны для поджелудочной железы, так как при ее болезнях пища должна быть низкокалорийной и без сахара. Если это правило не выполняется, то поджелудочная железа должна работать напряженно, что будет усугублять ее и без того не очень хорошее состояние.
Как питаться при хроническом панкреатите
Соблюдение принципов здорового питания считается основным средством терапии при хроническом панкреатите. Есть надо 6 раз в день, употребляя в пищу продукты, которые облегчают пищеварение. Количество потребляемых калорий при этом должно соотноситься с энергией, потраченной за день. Хронический панкреатит требует щадящего способа приготовления пищи – продукты надо отваривать или использовать пароварку, жарить нельзя ни в коем случае.
Рекомендуется употреблять овощи, фрукты некислых сортов, каши, пить можно чай, компоты, кисели. Из мясных продуктов можно есть нежирное мясо – индейку, кролика, говядину, курицу – там есть необходимое количество железа, фосфора и витаминов и оно соответствует параметрам продуктов, разрешенных при диете.
Вводить новые продукты надо постепенно, начиная с малой дозы, внимательно наблюдая за проявлением побочных эффектов. Если появляются: отрыжка, тошнота или другой сомнительный симптом, прием этого продукта тут же прекращают.
В период обострения панкреатита нужно соблюдать покой и голодать одни — трое суток. В такие моменты разрешены только обильное питье (отвар шиповника, минеральная вода без газа – «Ессентуки», «Славяновская» и другие), зеленый чай или кисель. После уменьшения боли можно вводить в рацион нежирное отварное мясо, творог, сыр, супы на овощном бульоне.
При хроническом панкреатите следует соблюдать такие принципы питания:
- питание должно состоять в основном из белковой пищи, так как белок нужен для регенерации поврежденных клеток поджелудочной;
- углеводы нужны, но только в составе круп;
- следует ограничить легкоусвояемые углеводы, к ним относятся сахар, мед, сдоба;
- питание должно быть дробным, есть надо маленькими порциями (ни переедать, ни голодать не надо, лучше устраивать небольшие перекусы);
- употребляемые блюда не должны быть ни горячими, ни холодными, чтобы не раздражать слизистую;
- готовить еду следует методом варки, запекания или в пароварке. Исключается употребление жареной, острой, консервированной пищи.
- исключаются курение и употребление алкоголя.
Разрешенные овощи
Рекомендуемыми к употреблению овощами будут:
- тыква;
- свекла;
- цветная капуста;
- кабачки;
- морковь.

Их следует подвергать тепловой обработке – варить и готовить на пару, можно тушить или запекать. Очень хорошо есть их в виде супов-пюре. Суп, сделанный на основе овощного бульона, важный элемент питания при панкреатите. Хорошо делать пюре из картофеля, так он меньше раздражает слизистую. Возможно вводить в меню суп-пюре из шпината или зеленого горошка.
В период ремиссии в рацион вводятся белокочанная капуста и помидоры, можно также употреблять болгарский перец.
К списку запрещенных продуктов относят:
- редьку;
- репчатый лук;
- чеснок;
- репу;
- баклажаны.
Баклажаны не желательны из-за возможного содержания в них соланина, а редька, редис и репа оказывают раздражающее действие на пищеварительные пути. Болгарский перец в период обострения запрещен к употреблению из-за высокого содержания в нем аскорбиновой кислоты.
В список разрешенных при панкреатите входит небольшой ассортимент фруктов и ягод:
- сладкие яблоки;
- груши;
- бананы.
Во время ремиссии заболевания можно есть гранаты, дыню или арбуз (не больше дольки в день), авокадо, папайю, сливы, хурму.
Употреблять в пищу ягоды можно лишь в период ремиссии. Можно есть тогда черешню, бруснику. На основе клубники, крыжовника, голубики, смородины, малины, брусники можно варить компоты или делать муссы. Все разрешенные фрукты в свежем виде надо есть в небольшом количестве, плоды должны быть спелыми.

Нежелательно есть финики, инжир, виноград, так они содержат много сахара и способствуют повышенному газообразованию. Из-за того, что панкреатит часто сочетается с гастритом или гепатитом не рекомендуется есть лимоны и апельсины (они увеличивают синтез желудочного сока). Также осторожно нужно относиться к употреблению некоторых экзотических фруктов, к примеру, кокосу. Его можно употреблять при ремиссии заболевания, при остром панкреатите или обострении хронической формы – нежелательно.
К разрешенным продуктам относят крольчатина, говядина, мясо курицы, индюшатина. Из этого мяса можно готовить супы, паровые котлеты, рулеты, запекать или тушить его.
При панкреатите запрещены: свинина, баранина, мясо утки, также нельзя есть сосиски, колбасы, сало, шашлыки и вообще, любое жареное мясо.
Не рекомендуется есть субпродукты – печень (говяжью и куриную), сердечки куриные, языки (говяжий), а также конину, так они трудно усваиваются и вызывают усиленную выработку ферментов.
К запрещенным блюдам относятся рыбные консервы, суши, роллы, копчености, икра и блюда с ней, вяленая рыба, любые жирные морепродукты, кальмары (из-за того, что это сильный аллерген).
Разрешены к употреблению наименее жирные сорта рыбы: минтай, речной окунь, треска, пикша. Далее – камбала, щука, налим. Следующими по жирности идут: морской окунь, хек, макрель, сельдь.

Рыба 8% жирности разрешена в малых количествах на стадии ремиссии. Сюда относится: сом, мойва, горбуша, карп, тунец, лещ. Самыми жирными сортами рыбы считаются: осетр, семга, скумбрия, лосось, сайра, палтус.
Можно в небольшом количестве есть морепродукты — креветки, мидии – из-за того, что в них присутствует много белка и совсем мало жира и углеводов.
Из рыбы рекомендуется готовить суфле, запеканки, котлеты на пару, можно ее запекать либо отваривать.
Молочные продукты
При диете просто необходимо употребление кисломолочных продуктов: кефира, ряженки, нежирного творога, йогурта (домашнего приготовления). Коровье молоко пить не разрешается – возможно использовать его в качестве компонента одного из блюд, можно добавлять его в чай.
Козье молоко нормализует работу поджелудочной, в своем составе имеет много микроэлементов и минералов, но его надо пить кипяченым. Сливочное масло можно есть, но в небольшом количестве.
Запрещается при панкреатите: мороженое, твердые сыры, жидкий творог, сгущенка.
Каши при панкреатите очень полезны, но не из всех круп. Можно варить каши из риса, овсянки, манки, гречки. Опасными к употреблению считаются кукурузная, пшенная, ячменная или гороховая, перловая каши из-за сложности усвоения. Мюсли или другие сухие завтраки – нежелательны, они раздражают кишечник и там могут содержаться нежелательные для организма фрукты. Также запрещены все виды бобовых (горох, фасоль, бобы) к употреблению из-за сложности усвояемости.
Ежедневное меню трудно представить без сладкого, но при панкреатите запрещается есть шоколад, сгущенку, крем. Если вы хотите побаловать себя или ребенка сладким, то лучше изготовить его самим. Можно есть в небольших количествах зефир, варенье, суфле, мармелад, сухое печенье, пастилу, муссы, желе.
Хотя при панкреатите запрещено большинство видов приправ и специй, даже натуральных, вроде лука, чеснока, хрена, подчеркнуть вкус можно зеленью — петрушкой, укропом, базиликом, тмином, шафраном. Также в еду можно добавлять в небольших количествах корицу и ванилин.
Орешки и семечки
Грецкие орехи и семечки в своем составе имеют много белков и жиров, и они могут заменить мясо или рыбу. В период обострения панкреатита их лучше не есть. Во время ремиссии можно есть по 3-5 ядрышек ореха в день. Семечки противопоказаны в жареном виде или в виде козинаков. Съедать немного сырых семечек допустимо или возможно их употребление в виде домашней халвы.
В период ремиссии разрешено съедать небольшое количество миндаля, фисташек или арахиса. Также орешки можно добавлять в готовые блюда.
Что можно пить
При панкреатите разрешено пить чай, желательно зеленый, заварка должна быть без ароматизаторов и красителей. Также можно:
- кисели;
- морсы;
- отвары ромашки, укропа, шиповника;
- минеральную воду без газа (Нарзан, Ессентуки, Боржоми);
- разбавленные водой яблочные и тыквенный соки.

Запрещены квас, неразбавленные соки, кофе, газированные напитки. Категорически запрещен алкоголь, из-за того, что он вызывает спазмы, и ферменты, которые находятся внутри, начинают переваривать орган.
Какова норма употребления при панкреатите?
Определенные виды печенья при панкреатите все же разрешается принимать в пищу, но есть строгие рамки. После момента обострения примерно через 3-4 недели есть его, разрешается, но только по одной штуке в сутки. Размер самого печенья должен быть либо маленьким, либо средним.
Когда наступает ремиссия и болезнь временно отступает, то позволяется небольшое послабление режима в виде 2 печений в сутки.
Такого ограничения нужно придерживаться для хорошего самочувствия, а также для того, чтобы есть его хоть понемногу, но регулярно. Все же стоит помнить о том, что панкреатит – это серьезное заболевание, во время которого не стоит допускать излишеств при питании.
О фруктах
Если в период обострения любые фрукты запрещены, то через две недели после обострения можно кушать некоторых их виды. А именно: бананы, арбузы, зеленые яблоки, ананасы.
Важно соблюдать умеренность.
Если вы хотите перестраховаться и полностью отказаться от фруктов, то позаботьтесь о том, чтобы получать клетчатку из других источников.
Также читайте: Арбуз при панкреатите, можно или нет, рецепты

Фрукты включают в меню только после наступления полной стабилизации состояния, причем введение плодов производят плавно, сначала употребляют фруктовые компоты и кисель.
Категорически запрещенные фрукты: манго, большинство цитрусовых, алыча, груша и слива.
Варианты блюд
Диета, необходимая при панкреатите, не обязательно должна быть скудной и невкусной. Диапазон доступных продуктов достаточно широк, чтобы обеспечить полноценное питание.
Вот примерное меню на один день:
- Завтрак — паровой омлет из белков, протертая овсянка, чай
- Перекус — нежирный творог, травяной отвар (как вариант, шиповник)
- Обед — отварное мясо, рисовый супчик, желе из фруктов, сухарики из пшеничного хлеба
- Перекус — запеченные яблоки
- Ужин — суфле из морковки на пару, отварная морская рыба, чай
- На ночь — стакан травяного отвара.
Рекомендации по первым блюдам: супы из круп, овощные бульоны, легкий куриный супчик. В качестве вторых блюд хорошо выступают омлеты, рыба и мяса на пару.
Необязательно оставлять себя и без десертов, но они должны быть не только вкусными, но в то же время полезными. Например, кисель, пудинг, запеченные овощи или фрукты, а также пюре из них. Помните о том, что сахара нужно избегать.
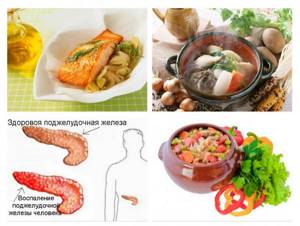
При любых болезнях поджелудочной железы меняется ее функция: происходит нарушение оттока панкреатического сока, содержащего необходимые ферменты, в пищеварительный тракт, в результате чего пищеварительные процессы не проходят как следует и организм страдает от нехватки питательных веществ.
Из напитков наиболее предпочтительны морсы, компоты, овощные соки, специализированные белковые коктейли, травяные отвары.
Многих интересует вопрос насчет “Гринтерола” — эффективного препарата для растворения желчных камней. При панкреатите его принимать запрещено. Это указано в инструкции к лекарственному средству.
Печенье при остром панкреатите и при обострении хронического
При обострении панкреатита от печенья нужно отказаться вообще, существует очень хороший метод лечения – лечебное голодание. После того, как обострение пройдет, то есть, примерно через 3-4 недели, в меню можно включить печенье в виде галет или несладкие крекеры.

Обязательно обращайте внимание на его состав, в который должны входить только мука, вода, яйца или яичный порошок, а также сахар в минимальных количествах. Нужно быть особо внимательным, так как сейчас в состав такого печенья производители начали добавлять растительные масла и вкусовые добавки типа сгущенного молока. Из-за этого есть смысл покупать только фасованное печенье, а не то, которое продается на развес, так как недобросовестные фасовщики зачастую выдают не полную информацию.
На упаковке можно прочитать точный состав продукта. Хорошо подходит для больных панкреатитом «Аврора», «Мария», «Сладкая соломка». Печенье даже в минимальных количествах рекомендуется запивать кефиром или чаем.
Внимание! Для тех, кто опасается есть печенье при больной поджелудочной, можно заменить его на несдобные сухари, это точно не навредит Вашему здоровью.
Диета при панкреатите поджелудочной железы: правила
Воспаление поджелудочной железы может носить хронический или острый характер. При хроническом заболевании показан стол № 5 п по Певзнеру, а точнее , его особый вариант — № 5 п. Диета при обострении панкреатита поджелудочной железы предусматривает более жёсткие ограничения ( вплоть до голодания или внутривенного введения питательных веществ), чтобы как можно быстрее облегчить состояние. Как только острая симптоматика снята , больного следует переводить на полноценное , но щадящее питание.
- Необходимо соблюдать дробное питание — 5−6 раз в день небольшими порциями.
- Пищу рекомендуется отваривать или запекать.
- Показано употребление протёртых блюд. При улучшении состояния можно переходить на непротёртую пищу.
- В меню должно присутствовать около 200 г животного белка. Количество жиров ограничивается до 50 г в день.
- Потребление сахара не должно превышать 30−40 г в день.
- Углеводов можно потреблять до 350 г в сутки.
- Соль ограничивается до 3−5 г в день.
Употребление печенья в период хронического панкреатита
В данный период болезни разрешаются небольшие послабления. Печенья можно употреблять по 1-2 за сутки, можно расширить и его видовое разнообразие. Вместо галетного можно кушать сахарное печенья типа «Юбилейного», «К чаю», «К кофе», «Молочное», овсяное печенье и подобные. Разрешается готовить несдобное печенье в домашних условиях, для этого в тесто не нужно добавлять никаких жиров или масел.
Печенье в такой период болезни можно использовать в качестве завтрака или перекуса. Если Вы предпочитаете покупать его в магазине, то обращайте внимание на то, чтобы в нем не было никаких вредных добавок типа ароматизаторов и красителей.
При самостоятельном изготовлении печенья разрешено добавлять туда изюм, курагу, орехи, сушеные яблоки, чернослив, только не увлекаться чрезмерно такими добавками.
Внимание! Если помимо панкреатита Вы страдаете еще и сахарным диабетом, то следует выбирать печенье, в котором сахар не содержится совсем. При самостоятельном приготовлении печенья сахар можно заменять на фруктозу.
Выход из голодания
Наиболее полезные продукты при лечении заболеваний поджелудочной железы — это богатые белком, но бедные жирами и углеводами, мягкие по своей консистенции. После голодания постепенно вводят именно такие продукты. При этом питание должно быть дробным, шестиразовым, объем пищи не должен быть большим. Ниже приведен перечень блюд, что можно кушать на этой стадии:
- хорошо разваренные каши слизистой консистенции на воде (рис, ячневая крупа, греча, овсяные хлопья);
- подсушенный вчерашний хлеб, сухари, галеты;
- молотой мясо, приготовленное на пару или запеченное в фольге (без корочки), сорта мяса употреблять можно только диетические: кролик, куриное, говядина, индюшатина;
- рыба нежирных сортов, также измельченная и приготовленная щадящим способом;
- яйца всмятку или омлет без масла, приготовленный на паровой бане;
- небольшое количество маложирной сметаны как добавку к супам или гарнирам;
- пюре и муссы из овощей: моркови, свеклы, кабачка, картофеля, брокколи;
- печеные сладкие яблоки;
- желе из фруктов или ягод.
Также советуем просмотреть: Недостаточность поджелудочной железы
Кабачок — наиболее нежный и легкоусвояемый овощ из всего перечня разрешенных. Недаром его рекомендуют использовать в качестве первого прикорма для младенцев. Пюре из кабачка — отличное блюдо для выхода из голода. Оно не нагружает ЖКТ, содержит достаточное количество микроэлементов и витаминов для улучшения самочувствия ослабленного больного.
От какого печенья при панкреатите нужно отказаться совсем?
Есть несколько видов печенья, которое при панкреатите нельзя употреблять категорически, так как это может вызвать осложнения и ухудшение состояния.
- Сдобное. В состав сдобного печенья входит большое количество жиров и масел, а жирная пища при панкреатите недопустима.
- Печенье с различными добавками. При панкреатите нельзя есть печенье с глазурью и начинками, так как в них чаще всего добавляют довольно вредные для здоровья добавки.
Внимание! Полезной альтернативой печенью в глазури могут стать обычные галеты, которые дома можно смазывать джемами или повидлом.
Какой хлеб выбирать при панкреатите?
На полках современных торговых заведений представлено большое разнообразие разновидностей хлебобулочной выпечки. Поэтому, пациенты, страдающие от панкреатической болезни, зачастую не могут разобраться с тем, что им разрешено есть, а какие сорта хлеба и других изделий из муки лучше обходить стороной.
Рассмотрим примерный список разновидностей хлеба, разрешенных для употребления при наличии воспалительного процесса в полости паренхиматозной железы:
- белые разновидности хлеба,
- несдобная выпечка,
- буханки, испеченные из ржаной муки,
- отрубные разновидности хлебного изделия,
- цельнозерновые хлеба,
- хлебцы.

Важно помнить, что только что испеченный хлеб, не смотря на всю аппетитность его внешнего вида и исходящего аромата, употреблять не стоит.
Это обусловлено тем, что в еще теплом хлебе содержится слишком большая концентрация крахмала и грибков дрожжевого типа, которые оказывают негативное воздействие на желудок, провоцируя в нем начало брожения, а также способствуют образованию дискомфортного состояния в полости кишечника. Поэтому даже если ребенок, страдающий от данной патологии, попросит тепленького хлебушка, то его следует оградить от этого, как от потенциальной опасности обострения.
Рецепты печенья для больных панкреатитом в домашних условиях
Для того, чтобы в магазинах судорожно не выискивать печенье без вредных добавок, намного проще и дешевле делать его самому в домашних условиях.
- Обычное печенье. Смешайте молоко и сахар, добавьте в смесь каплю подсолнечного масла. Добавьте туда муку с добавлением соды и доведите до однородного состояния. Тесто нужно мешать до тех пор, пока оно не перестанет липнуть к рукам. После этого раскатайте тесто скалкой до толщины примерно 2 мм, вырежьте печенья при помощи любых формочек и выпекайте в духовке до готовности.
- Галетное печенье. Потребуется 4 стакана муки высшего сорта, одна щепотка пищевой соды, вода, столовая ложка соли. Ингредиенты смешиваются до однородной массы, тесто разрезается при помощи формочек и выпекается в духовке 20 минут.
- Овсяное печенье при панкреатите. Для приготовления овсяного печенья потребуется стакан обычных овсяных хлопьев без добавок (предварительно замочить в воде), 0,5 стакана зерновой муки, измельченные сушеные яблоки или свежее тертое яблоко, яичный белок, корица по вкусу, ванилин по вкусу, немного сахара или его заменителя. Все ингредиенты смешать, при необходимости добавлять воду. Тесто завернуть в пленку и отправить в морозильную камеру на 30 минут, сформировать и выпекать 15 минут. При желании при панкреатите можно добавить в печенье изюм или орех и в небольших количествах.

Какие еще изделия из муки можно есть при панкреатите?
При развитии панкреатического заболевания допускается употребление в основном хлеба следующих разновидностей:
Всю остальную выпечку не рекомендуется употреблять при поражении поджелудочной железы, а также при развитии гепатоза, цирроза и синдрома раздраженного кишечника, в особенности нужно убрать из рациона следующие разновидности выпекаемых продуктов:
- сдоба,
- бородинский хлеб,
- пирожок,
- пицца,
- пироги с начинкой,
- выпечку из песочной муки и муки высших сортов,
- свежеиспеченные изделия.
Выпечка
Как уже было сказано выше, вся выпечка при панкреатической болезни должна быть исключена из рациона пациента, в особенности:
- из дрожжевого теста,
- сдобного,
- песочного,
- а также тортики,
- пряники и разнообразные сорта кексов.
Употребление перечисленных продуктов питания провоцирует развитие обострения воспалительной патологии в полости паренхиматозного органа.
Разрешено употреблять галеты, домашние печеньки, при приготовлении которых использовалось минимальное количество сахарного песка, жира и растительного масла. Также разрешается есть подсушенные бисквиты, творожное печенье и печенье из овсяных сортов муки. Если панкреатическая болезнь переходит в стадию обострения, то перечисленные изделия в обязательном порядке исключаются из рациона.
Блины, оладьи
Кушать оладьи и блины при развитии панкреатической патологии не рекомендовано. Но, для тех, кто просто не может обойтись без этого лакомства, разработан интересный рецепт приготовления, согласно которому снижается вредность продукта для паренхиматозной железы.
Для приготовления блинов, или оладьев понадобятся следующие ингредиенты:
- литр питьевой воды,
- 2 яйца,
- 150 гр. подсолнечного масла,
- 1,5-2 стакана просеянной муки,
- чайная ложка гашеной соды,
- соль и сахар добавляются по вкусу.

Для приготовления теста, нужно все ингредиенты поместить в глубокую чашу и тщательно все перемешать. Для оладьев необходима густая консистенция теста, а на блинчики лучше замесить тесто пожиже.
Перед тем как начать выпекать блины, или оладушки, внутреннюю поверхность сковороды смазать подсолнечным маслом и тщательно нагреть. Испечь первый тонкий блин на масле, а дальше продолжать готовку без него и на слабом огне.
Не стоит забывать о том, что блины и оладьи – это запрещенные продукты, как при острой форме панкреатической болезни, так и при хроническом типе ее протекания, поэтому даже при таком способе готовки их необходимо употреблять в очень маленьких количествах. Сколько блинов не навредит организму, сказать довольно сложно, так как это зависит от степени тяжести патологии и формы ее развития.
Многие годы безуспешно боретесь с ГАСТРИТОМ и ЯЗВОЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гастрит и язву просто принимая каждый день.
Питанию при гастрите и панкреатите следует уделить особенное внимание, так как именно от этого будет зависеть общее состояние больного и его выздоровление. Гастрит поражает слизистую оболочку желудка, панкреатит — поджелудочную железу. Диета для людей, страдающих этими заболеваниями, разработана таким образом, чтобы не нанести вреда слизистой оболочке и максимально разгрузить поджелудочную железу.
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Особенности питания при гастрите и панкреатите
Панкреатит и гастрит — различные заболевания, но диета для данной группы больных назначается одна и та же, лишь с небольшим различием (при панкреатите питание имеет больше ограничений). Если вам пришлось столкнуться с этой неприятностью, то необходимо запомнить, что как таковой диеты просто не существует, а есть образ жизни, при котором приходится отказываться от привычных продуктов. Существует заблуждение, что правильное питание — это почти то же самое, что и голодание. Это вовсе не так, при панкреатите и гастрите изменяется способ готовки, но не количество пищи, поэтому при сбалансированном питании человек не ощущает чувство голода.
Важно помнить, что кушать нужно небольшими порциями, но часто, не менее 5-6 раз в день. Необходимо очень тщательно прожевывать пищу — тогда нагрузка на желудок и поджелудочную железу будет минимальной. Последний прием пищи должен быть за 2-3 часа до сна. Нельзя употреблять жареную пищу, ее заменяют тушеной, вареной и приготовленной на пару, а также запеченной. При готовке в духовке необходимо использовать фольгу или рукав для запекания, никаких поджаренных корочек быть не должно. Для больных панкреатитом и гастритом лучший друг — пароварка, так как при таком способе готовки сохраняются все витамины, пища получается сочной и вкусной.
Мясо можно есть, но оно не должно быть жирным, поэтому свинину заменяют нежнейшей телятиной, курятиной и индюшатиной. Говядина — мясо достаточно жесткое, поэтому есть его не рекомендуется, особенно это касается больных панкреатитом. При гастрите небольшой кусочек отварной говядины не помешает. Мясо утки и гуся нельзя употреблять, так как оно достаточно жирное и тяжело переваривается. При гастрите бульоны есть не только можно, но и нужно, а вот при панкреатите они строго запрещены. Насыщенный концентрированный мясной бульон может вызвать обострение панкреатита, поэтому рекомендуется употреблять только легкие овощные отвары. Мясо желательно готовить на пару или отваривать, если запекать, то только в фольге.
Свежие фрукты и овощи нельзя употреблять, так как они содержат соки, раздражающие слизистую оболочку. При гастрите с повышенной кислотностью запрещается есть фрукты даже в отварном виде, иначе кислота, которая в них содержится, вызовет приступ изжоги и раздражение слизистой. Больным панкреатитом и гастритом с пониженной кислотностью можно есть отварные фрукты. При воспалении поджелудочной железы и желчного пузыря (холецистит) нельзя употреблять овощи, богатые клетчаткой, так как эта пища дает большую нагрузку на органы. А вот при воспалении слизистой желудка отварная тыква или кабачок — в самый раз. При панкреатите нельзя есть капусту ни в сыром, ни в отварном виде. Если вы страдаете заболеванием слизистой желудка, то приготовленная на пару брокколи или цветная капуста — это то, что вам нужно. А вот сырую и квашеную капусту употреблять не рекомендуется, так как она может вызвать обострение болезни.
Разрешенные и запрещенные продукты
При составлении меню важно учитывать не только заболевание, но и индивидуальные особенности человека. Если одни могут есть молочные продукты, то другим они противопоказаны. Не стоит забывать об аллергической реакции на мед и яйца. Бывает так, что при принятии разрешенных диетой продуктов нередко возникает тяжесть и дискомфорт, появляется небольшая тошнота. Такую пищу нужно исключить из повседневного рациона.
- Копчености и соленья.
- Грибы в любом виде, так как это достаточно тяжелая пища.
- Бобовые (отварная спаржевая фасоль разрешена при гастрите).
- Кукуруза.
- Томаты в любом виде.
- Свежие овощи и фрукты.
- Жирные виды мяса.
- Алкоголь.
- Специи.
- Щавель, салат, редис.
- Орехи и семечки.
- Газированные напитки.
- Сдоба и сладкая выпечка.
- Шоколад и конфеты.
- Гречневая, ячневая, овсяная крупа.
- Нешлифованный рис.
- Хлеб цельнозерновой бездрожжевой.
- Яйца отварные (пашот).
- Нежирная отварная или паровая рыба.
- Отварной картофель.
- Тушеные овощи.
- Компот из сухофруктов.
- Мед.
- Макаронные изделия в минимальном количестве.
- Нежирные молочные продукты.
- Рафинированное растительное масло.
Острая форма или обострение хронического воспаления
Когда наступает период обострения хронического воспаления поджелудочной железы или проявляется острая форма заболевания, от печенья требуется полностью отказаться. В это время специалист выписывает строгую диету для быстрой стабилизации состояния пациента. Кроме того, ограничения питания – вынужденная мера для поддержания нормального состояния больного органа. Злоупотребление запрещенными продуктами способствует развитию различных осложнений.
Допустимо расширить диету галетным печеньем не ранее, чем через месяц, после первого обострения. Причем к выбору сладости важно внимательно изучить ингредиенты, из которых они приготовлены. Стандартный состав галетного печенья должен включать муку, сахар, яйца и воду, но современная рецептура может изменяться и содержать добавки, ароматизаторы и прочие запрещенные наполнители.
Диета при панкреатите поджелудочной железы: список продуктов
При соблюдении диеты № 5 п исключаются животные жиры. В день разрешается употреблять не более 25 г сливочного или растительного масел. Нельзя есть кислые овощи и фрукты , другие богатые клетчаткой продукты , фастфуд , жареные , жирные , острые блюда , сладости и выпечку. Приводим развёрнутый список запрещённых продуктов на диете при воспалении поджелудочной железы:
- алкоголь;
- жареные блюда;
- свинина , сало , баранина , утка , гусятина , жирная курица;
- копчености , сосиски , колбасы;
- фастфуд;
- жирные сорта рыбы;
- мясные , рыбные и грибные супы;
- молочные продукты с высоким содержанием жира ( сыры , сметана , жирное молоко);
- консервы и соления;
- острая пища , соусы , пряности;
- десерты и сладкая газировка;
- сладкие и кислые фрукты и ягоды: виноград , груши , цитрусовые , инжир , финики , гранат , киви , клюква , вишня
- овощи , содержащие большое количество клетчатки и пуринов: редька , редис , чеснок , хрен , шпинат , капуста , репчатый и зеленый лук , щавель;
- кофе , какао , крепкий черный чай;
- свежий хлеб , сдобная выпечка;
- бобовые;
- орехи;
- грибы;
- жареные и сваренные вкрутую яйца.
Период ремиссии хронической формы
Когда симптомы хронического панкреатита отступают или ослабляются в значительной степени, допускается разнообразить ежедневный рацион. Также увеличивается список разрешенных сортов печенья:
- Галетное.
- Простое сахарное печенье («Юбилейное», «Сахарное», «К кофе»).
- Овсяное печенье наиболее предпочтительно, потому что содержит в составе полезные овсяные хлопья.
- Домашнее печенье (не сдобное) с малым содержанием жиров в тесте.
При развитии сахарного диабета на фоне панкреатита можно есть только диабетическое печенье, где сахар заменен на фруктозу или вовсе отсутствует.

Самым оптимальным вариантом станет приготовление печенья самостоятельно из натуральных ингредиентов, где точно не будут присутствовать опасные наполнители и консерванты.
Необходимость соблюдения диеты
Грамотный рацион и дисциплина пациента – основа для успешного лечения панкреатита. Строгую диету придется соблюдать на протяжении многих месяцев. Но, если набраться терпения, именно этот путь дает шанс восстановить полноценную работу поджелудочной железы и даже излечить панкреатит навсегда.
Диетическое питание – главный аспект в комплексной терапии панкреатита. Без этого невозможно остановить интоксикацию организма поджелудочными ферментами. Перерыв в работе ЖКТ и последующий щадящий режим дают время купировать патологические процессы, не дать панкреатическому соку начать переваривать саму поджелудочную и привести к необратимым процессам в тканях.
Норма потребления печенья: галетное, сахарное, домашнее
Несмотря на то, что печенье при панкреатите допустимо кушать, существуют строгие рамки его количества. После обострения хронической формы или проявления острого воспаления поджелудочной железы, спустя 3 – 4 недели разрешено есть не более 1 печенья в сутки. Естественно, важно учитывать и размеры, они не должны превышать средние.
В период ремиссии, когда рацион больного значительно расширен, специалисты рекомендуют есть не более 1 – 2 штук в сутки. Строгие ограничения обеспечат безопасность употребления для организма, а также позволят есть печенье хоть и понемногу, но регулярно. Панкреатит – это серьезное заболевание и пациенты должны ответственно подходить к советам врачей и придерживаться указанных правил питания.
Что будет, если не соблюдать диету
Безусловно, главное для выздоровления — лечить заболевание согласно назначенному врачом лекарственному курсу. Но если надлежащая схема питания при это не будет соблюдаться, то результата можно никогда не достигнуть.

В случае несоблюдения диеты при остром панкреатите или обострении хронического, возникают разные осложнения.
Вырабатываемые железой соки будут неправильно функционировать, постепенно разъедать сам орган и менять структуру ее тканей. Это может спровоцировать сахарный диабет, если остановится выработка инсулина.
Замедляется процесс переваривания еды из-за общих нарушений желудочно-кишечного тракта. В организме начинает не хватать липокаина, в печени запускается так называемое жировое перерождение. В конечном итоге это может привести к венозному тромбозу и онкологии.
Поэтому настоятельно рекомендуем соблюдать диету, тем более, что ее легко разнообразить широким выбором разрешенных продуктов. А отказ от жирного и жареного принесет пользу не только железе, но и всему организму в целом.
В редких случаях врач может назначить и временное лечебное голодание. Однако без советов врача практиковать его ни в коем случае нельзя.
Теперь вы знаете, какая должна быть диета. Самое главное помнить, что если в момент диетического питания возникают проблемы со здоровьем, то необходимо обратиться к врачу.
Скорее всего, вы подобрали неверный рацион питания. Рекомендации врача помогут определиться на конкретном диетическом питании, тем самым это поможет избавиться от симптомов болезни. Помните, что одно питание не способно вылечить это заболевание, диета назначается в качестве поддерживающей терапии.
Рецепты домашнего печенья
Забота о здоровье организма и поджелудочной железы в частности будет полной, если блюда будут приготовлены самостоятельно. Домашнее печенье будет свежим, содержать оптимальное сочетание ингредиентов и принесет удовольствие, а иногда и пользу.

Ниже представлено несколько рецептов домашних сладостей, разрешенных при данном заболевании после острой формы или в период ремиссии хронической.
Простое печенье
Состав данного печенья включает 300 гр муки, одно куриное яйцо, по одной столовой ложке сахара и растительного масла, одну щепотку соды.
- Сначала взбивают яйца и сахар, затем вливают молоко, подсолнечное масло.
- Когда масса приобретет единую консистенцию, следует всыпать муку, заранее смешанную с содой и еще раз все тщательно смешать.
- Тесто будет готово, когда перестанет липнуть к рукам.
- После, его нужно раскатать до толщины в 2 мм и выдавить любыми формочками. Выпекать печенье при 210° в течение 5 минут.
Если диета позволяет, можно добавить в печенье натуральные ароматизаторы, ягоды, колотые орехи, так как рецепт является базовым. Употреблять сладость можно по истечении нескольких часов после приготовления. Есть его горячим, сразу после извлечения из духовки, не рекомендуется, чтобы не возникло излишней нагрузки на поджелудочную железу.
Галетное печенье
В состав входит: мука высшего сорта – 4 стакана; пищевая сода – 1 щепотка; фильтрованная вода комнатной температуры – 400 мл; соль – 1 столовая ложка.
- Замешивается обычное тесто, раскатывается и нарезается формочками.
- Выпекать в духовке в течение 20 минут.
Такое галетное печенье очень вкусно есть с сыром. Если допустимо – можно добавить в тесто немного наполнителей, посыпать готовое печенье небольшим количеством сахара (за несколько минут до готовности или горячее). Для придания сладости можно намазать его домашним вареньем, но не готовым из магазина.
Диета при панкреатите поджелудочной железы: меню
Диета стол № 5 имеет два вида. Второй ( № 5 п) разработан специально для больных острой формой панкреатита или для периода обострения хронического заболевания. Примерное меню для диеты при панкреатите поджелудочной железы выглядит так:
- Завтрак: овсяная каша на воде , творожная запеканка , некрепкий чай.
- Второй завтрак: натуральное яблочное пюре из некислых сортов.
- Обед: крем-суп из овощей , запечённая говядина , ягодный кисель.
- Полдник: сухое галетное печенье , морковный сок.
- Ужин: паровые рыбные котлеты с отварной брюссельской капустой , нежирный кефир.
Рецепты домашней выпечки при панкреатите
Для пирога «Диетический» с фруктами и ягодами понадобятся:
- сахар-песок- 3 или 4 ст. ложки;
- корица (по вкусу);
- стакан муки;
- стакан овсяных хлопьев;
- чайная ложка разрыхлителя;
- соль (щепотка);
- сода — четверть чайной ложки;
- йогурт минимальной жирности – 200 г (можно брать как натуральный так и, например, черничный);
- фрукты и ягоды (как свежие, так и замороженные, только предварительно разморозив их).

В данном рецепте домашней выпечки при панкреатите предложены банан, персики и полстакана ягод. Дно формы для запекания заполнить фруктами, сверху высыпать ягоды. Добавить сверху ложку сахара и корицу по вкусу. Для теста в отдельной посуде смешиваются овсяные хлопья с мукой, 2-мя ложками сахара, разрыхлителем, содой и солью. Добавить йогурт и все размешать. Полученную массу выложить на фрукты. Если потребуется, то сверху посыпать сахаром, но не обязательно. Разогреть духовку. Запекать пирог 40-50 минут до готовности.
Рецепт «Хлебного» пудинга
Половину батона несвежего ржаного или пшеничного хлеба нарезать ломтиками. Сверху выложить нарезанные тонкими ломтиками 3-4 яблока, посыпать горстью изюма. Взбить 3 яйца с пол стакана сахара, постепенно добавляя 700 мл молока. Заливаем полученной жидкостью хлеб с яблоками, перемешать. Пусть постоит 2 часа и пропитается. Верх расправить ложкой. Выпекать в духовке до готовности.
Панкреатит — сложное заболевание поджелудочной железы. Сопровождается неприятными болевыми приступами, тошнотой. Для восстановления работы поврежденного органа больной обязательно соблюдает диету. Пища не должна провоцировать новые приступы воспаления органа, она обязана поддерживать необходимое количество витаминов, полезных микроэлементов. Непривычный способ приготовления блюд, исключение любимых продуктов — стресс для пациентов, а полное исключение лакомств в такой ситуации кажется ужасом.
Сразу стоит заметить, что в идеале, сахарного в рационе больного быть не должно. Если тяжело отказаться и очень хочется, будем искать альтернативу. Количество потребления вкусного, разновидности разрешенных продуктов зависят от сложности заболевания.
Торты, пироги и блины при панкреатите

Панкреатит в современном мире часто встречается в 35-45 лет. Люди такого возраста активны и трудоспособны. Им сложно оценить тяжесть хронической патологии. А про необходимость постоянной диеты некоторые пациенты склонны забывать. А жаль. Ведь чаще всего именно неправильное питание провоцирует новый приступ болезни. В этой статье поговорим о том, как влияет различная выпечка на течение этой болезни.
Что разрешено при острой форме заболевания?
Глюкоза и поджелудочная железа ладят в условиях здорового организма. Входящий в состав сахар, вынуждает железу вырабатывать инсулин, нагрузка на нездоровый орган увеличивается. Во время обострения панкреатита нужно уменьшить нагрузку, десерт исключается полностью из рациона больного, даже употребление небольшого количества сахара недопустимо.
Первые дни после купирования приступа полезно лечебное голодание, которое сопровождается приемом большого количества жидкости. Постепенно в меню включают легкие белковые продукты (мясо птицы, телятину, рыбу). По прошествии месяца жесткую диету можно смягчить. В меню добавляется желе, пудинги, фруктовые муссы. Блюда готовятся с заменителем сахара. Включение других сладких продуктов не разрешено.
Принципы питания
Интересы, связанные с коррекцией питания во время протекания воспалительного процесса в поджелудке, имеют под собой веские основания. Они связаны с тем, что диета в это время становится одним из наиболее необходимых терапевтических средств. Всем пациентам, мучащимся от нестерпимых болей в панкреасе, приходится полностью пересматривать образ жизни, а также режим и рацион.
В связи с этим у специалистов чаще всего интересуются тем, какие продукты способны спровоцировать неприятную симптоматику и поэтому подлежат непременному исключению из ежедневного меню, а что можно кушать не опасаясь. Такие сведения у человека, испытывающего частые боли в поджелудке, должны постоянно находиться под рукой, а лучше всего их заучить, чтобы при появлении болезненных ощущений в экстренном порядке скорректировать ежедневный рацион таким образом, чтобы стабилизировалась работа поджелудочной железы.
Принципов питания, считающиеся при заболеваниях поджелудочной железы основными, несколько. Все они практически такие же, как и при других патологиях органов пищеварения. Для приготовления и употребления блюд из диетического меню специалисты настоятельно советуют применять следующие общие правила:
- В еде следует соблюдать дробность. Этот принцип заключается в том, чтобы кушать минимальными порциями, но через очень короткие промежутки времени. Перерыв между приемами пищи не должен составлять более трех часов, что позволит не допустить появления чувства голода.
- Вся приготовленная пища должна подаваться на стол пациента с диагностированным воспалительным процессом в поджелудочной исключительно в теплом виде. Ее температура не должна превышать комнатной. Употребление горячих и холодных блюд категорически запрещено, так как они могут нанести слизистой пищеварительных органов термическое повреждение.
- Кулинарная обработка может проводиться только лишь одним из трех способов — отваривание в воде или на пару, тушение, а также запекание в духовке. Но приготовление последним способом предусматривает соблюдение одного обязательного нюанса — румяная корочка перед подачей блюда на стол в обязательном порядке должна быть убрана.
Также к принципиально важным правилам рациона, назначаемого в тех случаях, если болит поджелудочная железа, относится категоричный запрет на употребление жиров и углеводов, особенно в период обострения. Подлежат исключению из ежедневного меню жареные и жирные блюда, так как они провоцируют усиление секреции, что, соответственно, усиливает негативную симптоматику. Недопустима и острая, а также пряная пища.
Правила питания во время рецидива
При начавшемся неожиданно приступе патологии боли зачастую оказываются просто нестерпимыми. В это время все мысли о еде отходят на второй план. У человека остается одно желание — купировать острые болезненные ощущения как можно быстрее. Как отмечают врачи, добиться скорейшего результата можно только при помощи медикаментов. Но они не сыграют большой роли, если больной человек после того, как выпьет порекомендованную врачом таблетку и ощутит заметное облегчение, сразу «бросится к холодильнику», чтобы унять проснувшийся голод. От этого патологическая ситуация только ухудшится.
Для того чтобы не допустить этого, при приближении острого приступа необходимо выполнять некоторые правила. Те люди, которые не понаслышке знают, что такое панкреатическая боль, хорошо с ними знакомы. Для тех же пациентов, которые впервые столкнулись с патологическими изменениями в этой коварной железе, необходимо рассказать об основных правилах поведения в самые первые дни. Только неукоснительное их соблюдение поможет в кратчайшие сроки забыть об острых болях и других неприятных симптомах, сопровождающих воспаление панкреаса. При болях в поджелудочной железе диета в самые первые несколько суток, пока лечащий врач не выяснит причину, спровоцировавшую обострение, будет заключаться в следующем:
- Три дня с начала приступа необходимо полное голодание.
- Для поддержания в организме водно-солевого баланса в этот период следует пить минеральную воду типа «Боржоми». Но здесь имеются необходимые условия — газы в ней должны полностью отсутствовать и она должна иметь комнатную температуру.
- Количество употребленной в сутки жидкости не должно превышать полутора литров (дополнительно к минералке рекомендуется выпивать пол-литра несладкого отвара шиповника). Одноразовый прием жидкости должен составлять не более 2/3 стакана.
Только с третьего дня пациентам разрешается понемногу вводить в рацион некоторые низкокалорийные блюда. Но соль, а также продукты, стимулирующие газообразование или вызывающие повышение секреции строжайше запрещены.
Десерт в период ремиссии
Когда заболевание переходит в длительную спокойную фазу, перечень разрешенных лакомств постепенно расширяют. При подборе продуктов строго соблюдается осторожность, определенные требования:
- Предпочтение стоит отдать сладкой продукции собственного изготовления. В них меньше опасных для здоровья добавок.
- Не имея возможности приготовить самостоятельно, выбирая в магазине, читайте этикетку. Содержание ароматизаторов, консервантов, красителей отрицательно скажется на больном органе.
- При приготовлении лакомств в состав включайте фруктозу. Даже если у больного на фоне заболевания не развивается сахарный диабет, провоцировать орган для выделения инсулина, чтобы переработать глюкозу, не стоит.
- Не забывайте про диету. В составе любимых лакомств не должно быть жира, пряностей, алкоголя.
- Следите за сроком годности. Просроченное, засушенное, вчерашнее не подходит для здорового организма, а для больного органа — стресс.
- Знайте меру. Не переедайте.
Вернуться к оглавлению
Допустимая пища
Описанные ниже продукты нужно употреблять редко. А при возможности полностью исключить из своего рациона. Поскольку они тяжелы для желудка и чрезмерно напрягают поджелудочную железу. При употреблении таких продуктов возникают сбои в работе поджелудочной железы. К таким продуктам относят:
Сладости (ограничить)
Продукт Белки, (г) Жиры, (г) Углеводы, (г) Калорийность, килокалорий Примечание Мармелад 0.90 г 0.94 г 74.58 г 304.77 ккал (1275 кДж) Несколько кусочков в день Вафли без начинки 3.20 г 2.80 г 81.00 г 342.00 ккал (1431 кДж) Свести их употребление к, примерно, 100 граммам в сутки на взрослого человека средней комплекции Варенье абрикосов 0.00 г 0.00 г 62.00 г 236.00 ккал (987 кДж) Максимально в день можно съесть три чайных ложки варенья. Жиры, яйца (ограничить)
Продукт Белки, (г) Жиры, (г) Углеводы, (г) Калорийность, килокалорий Примечание Масло сливочное 60% 0.50 г 7.00 г 1.20 г 547.00 ккал (2289 кДж) В разовой порции каши или макарон должно быть не больше трети чайной ложки Масло оливковое 0.00 г 99.80 г 0.00 г 898.00 ккал (3759 кДж) Полезно выпивать столовую ложку. Масло кедровое 0.00 г 99.92 г 0.00 г 915.20 ккал (3831 кДж) Выпивать в количестве столовой ложки за 30 минут до приема пищи Яйцо вареное 12.70 г 10.63 г 0.93 г 148.05 ккал (619 кДж) Очень хорошо усваиваются яичные белки, желтки нужно ограничить из-за большого содержания жира. Не более 2-3 в неделю Специи (ограничить)
Продукт Белки, (г) Жиры, (г) Углеводы, (г) Калорийность, килокалорий Примечание Соль морская 1.00 г 1.00 г 1.00 г 1.00 ккал (4 кДж) Слегка подсаливать приготовленные блюда Корица 3.81 г 2.00 г 48.98 г 248.75 ккал (1041 кДж) Применять в очень незначительном количестве. Если возникает беспокойство — отменять Ванилин 0.17 г 10.42 г 22.07 г 359.00 ккал (1502 кДж) Применять в очень незначительном количестве. Если возникает беспокойство — отменять
Что разрешено из лакомств при панкреатите?
Людям больным панкреатитом необходимо заменить любимую сладкую пищу на продукты с допустимым содержанием сахаров. Какие сладости подходят больше всего?

Отдавайте предпочтение несладким фруктам.
Стоит отдавать предпочтение фруктам, но не сладким. Компоты, кисель, желе, варенье без добавления сахара подходят для диетического меню пациента. Полный список разрешенных продуктов следующий:
- мармелад, зефир, пастила;
- галетное печенье, выпечка из несдобного теста, баранки;
- сушка, цукаты;
- варенье, джем, повидло, мед;
- безе, белковое суфле.
Следите за составом лакомств. Варенье, мармелад, суфле должны готовиться на основе фруктозы. Старайтесь оградить себя от употребления глюкозы. Наиболее диетической сладостью считаются баранки. Сухари, баранки разрешены даже в период тяжелой голодовки в острый период. Нужно проявлять осторожность, покупая баранки в магазине, в состав любимого лакомства может входить жир. Употреблять их предпочтительно мягкими, поэтому рецепт для домашнего приготовления — лучший способ не навредить здоровью.
В список входят блюда не содержащие жиров, но в рацион их стоит вводить постепенно. Максимальная суточная доза лакомств составляет 50 грамм. Необходимо следить за реакцией организма на каждый продукт отдельно, в случае обострения прием вкусностей прекращается. Помните, перед введением в рацион новых блюд получите консультацию лечащего врача.
Что и как кушать в ранний период обострения
Вопрос о том, когда болит поджелудочная железа что можно кушать интересует многих. Особенно актуальным он становиться тогда, когда неприятная симптоматика, сопровождающая воспалительный процесс в панкреасе, начинает стихать. И у больного человека просыпается естественное чувство голода.
О том, что можно есть в это время, каждый конкретный пациент должен спрашивать у своего лечащего врача, который подберет лечебное питание в соответствии с нюансами заболевания.
Существует и общерекомендованный список разрешенных продуктов:
- Основой рациона становятся жидкие каши, слизистые супы и кисели. Связано данное требование с тем, что эти блюда обладают обволакивающими свойствами, и поэтому способны эффективно защитить пищеварительные органы от термического, механического или химического внешнего воздействия.
- Постепенно в ежедневное меню начинают вводить мясо и рыбу нежирных сортов. Но блюда, приготовленные из этих продуктов не должны содержать крупных кусочков, то есть их следует тщательно измельчить или непосредственно перед приготовлением, или после того, как блюдо будет готово;
- Допустимо употребление в виде гарниров или основы для слизистых супов круп (кроме пшена) и макаронных изделий твердых сортов.
- Овощи, кроме редьки, редиса, белокочанной капусты, подавать необходимо в пюреобразном состоянии. Можно их приготовить и в виде запеканок или свежих салатов. Но в этих случаях следует учитывать тот нюанс, что все кусочки должны иметь минимальные размеры (лучше всего их измельчить на терке).
- При воспалениях поджелудки рекомендуются употреблять и блюда, приготовленные из творога, суфле и запеканки. Но этот кисломолочный продукт должен быть исключительно свежим и не кислым, поэтому его лучше всего сделать самостоятельно.
- Яйца кушают только сваренными всмятку или в виде парового белкового омлета без каких-либо добавок.
Перед сном в период затухающего обострения в обязательном порядке следует выпивать стакан кефира, простокваши или ряженки. Это поможет не испытать чувства голода в ночное время. Такое питание в период затухания обострения поможет добиться постепенного полного исчезновения неприятных клинических проявлений напасти.
Запрещенные продукты
При поврежденной поджелудочной запрещенными сладкими блюдами считаются те, в состав которых входит сахар, жир. Список наиболее опасных для здоровья:
- шоколадные конфеты, карамель;
- запрещено всеми любимое мороженное, халва, сгущенное молоко в любом виде;
- мучное запрещено;
- торт, печенье, пряники;
- виноград, финики, инжир входят в список запретов.
Вышеперечисленные продукты нельзя есть как самостоятельное блюдо, нельзя включать в рецепт для приготовления. Шоколад, мучное, конфеты могут нанести вред органу в период хронического протекания заболевания, в острый период — опасны для здоровья.
Сладкое при панкреатите — не самый подходящий вариант еды. Но всегда можно найти альтернативу привычным лакомствам и не лишать себя маленьких радостей в ущерб здоровью. Легкая еда, обильное питье — залог здоровья.
Разрешенная и рекоменнодованая пища
Для снижения химической и механической нагрузки на поджелудочную железу назначают специальную диету. Подобная диета должна быть направлена на предотвращение развития определенных осложнений и на стабилизацию состояния. Она основана на увеличении содержания белков до 130 г . В диету вводят продукты богатые калием. К таким продуктам относят
Мучные и сладкие продукты (можно)
Продукт Белки, (г) Жиры, (г) Углеводы, (г) Калорийность, килокалорий Примечание Хлеб пшеничный 8.15 г 1.73 г 52.18 г 245.16 ккал (1026 кДж) Вчерашний Печенье галетное 9.01 г 9.14 г 66.40 г 390.77 ккал (1635 кДж) Употреблять на первый завтрак Баранки простые 10.40 г 1.30 г 64.16 г 313.67 ккал (1313 кДж) Баранки лучше есть в мягком виде. Для этого изделия можно размочить в некрепком чае или компоте Сухари пшеничные 11.20 г 1.40 г 72.40 г 331.00 ккал (1385 кДж) Сухари должны быть без каких-либо специй и приправ Желе 7.36 г 0.59 г 32.17 г 154.14 ккал (645 кДж) Норма порции любого желе на один прием не более 150 гр. Супы (можно)
Продукт Белки, (г) Жиры, (г) Углеводы, (г) Калорийность, килокалорий Примечание Суп овсяный 2.45 г 2.65 г 19.37 г 109.17 ккал (456 кДж) Готовое блюдо должно быть однородным, без комочков. Суп рисовый 1.92 г 2.04 г 7.11 г 51.60 ккал (215 кДж) Разовая порция: рис – 40г, вода – 200г, мясной бульон – 300г., морковь – 10г, лук – 7г. Суп перловый 1.87 г 1.30 г 6.61 г 49.25 ккал (206 кДж) Подавать суп только в теплом виде Суп овощной 2.98 г 2.45 г 7.23 г 46.73 ккал (195 кДж) Подавать суп только в теплом виде Фрукты, овощи (можно)
Продукт Белки, (г) Жиры, (г) Углеводы, (г) Калорийность, килокалорий Примечание Кабачки 0.82 г 0.70 г 5.99 г 30.56 ккал (127 кДж) Можно употреблять как запечённом, так в тушенном и отваренном виде. Капуста цветная 2.80 г 0.43 г 4.72 г 33.99 ккал (142 кДж) Желательно, чтобы она была тушеной или отвареной Морковь 41.62 г 5.02 г 12.06 г 41.07 ккал (171 кДж) Очень полезно морковное пюре приготовленное либо на пару, либо в мультиварке. Картофель 2.74 г 1.35 г 19.81 г 85.57 ккал (358 кДж) Запекать в духовке или отваривать, без добавления специй. Полезно за два часа до приема пищи ежедневно выпивать стакан сока картофеля — по 100-200 мл. Яблоки печёные 6.96 г 0.53 г 24.07 г 88.04 ккал (368 кДж) Выбирать нужно только сорта с зеленой кожурой. Молочные продукты (можно)
Продукт Белки, (г) Жиры, (г) Углеводы, (г) Калорийность, килокалорий Примечание Сыр твердый 30% 17.90 г 13.50 г 0.00 г 224.00 ккал (937 кДж) К нежирным сортам можно отнести следующие: гаудетте; тофу (соевый); чечил; рикотта; фета Йогурт 0% 3.86 г 0.25 г 8.33 г 58.51 ккал (244 кДж) Лучше употреблять йогурт приготовленный в домашних условиях Молоко 1 % 2.40 г 1.45 г 4.70 г 39.00 ккал (163 кДж) Молоко можно пить предварительно прокипятив Напитки (можно)
Продукт Белки, (г) Жиры, (г) Углеводы, (г) Калорийность, килокалорий Примечание Сок банановый 0.02 г 0.01 г 13.22 г 50.40 ккал (210 кДж) Допускается пить только свежевыжатые соки Сок морковный 0.98 г 0.11 г 9.49 г 40.42 ккал (169 кДж) Сок должен быть без добавления сахара и других примесей Сок клубничный 0.30 г 0.20 г 9.75 г 41.00 ккал (171 кДж) Можно употреблять свежевыжатый сок, только после разведения его водой в пропорции 1:1. Кисель 0.49 г 0.17 г 39.26 г 152.82 ккал (639 кДж) Можно употреблять по 200 мл несколько раз в сутки (3-4). Каркаде 1.43 г 1.26 г 6.03 г 37.92 ккал (158 кДж) Не более одного-двух раз в день
Рецепты
Даже следуя диетическим принципам питания, можно приготовить вкусные варианты выпечки на основе разрешенных в рамках диеты №5 продуктов.
Печенье
Для приготовления домашнего овсяного печенья следует смешать 1,5 стакана овсяных хлопьев, 200 г пшеничной муки, 100 г сахара, 1 ч. л. разрыхлителя, 100 г размягченного сливочного масла, 1 яйцо.
Из теста сформировать шарики, выложить на застеленный пергаментом противень, выпекать в разогретой до 180°С духовке до золотистого цвета 15-20 минут.
Чтобы приготовить основу для рогаликов на творожном тесте, необходимо взбить 200 г размягченного сливочного масла, 200 г обезжиренного творога, 2 ст. л. сахара и щепотку соли, добавить около 320 г муки. Охладить тесто в течение 1 часа, затем слепить рогалики. Начинкой могут выступать натертые яблоки или несладкий джем. Выпекать при температуре 180°С 30 минут.
Пироги при панкреатите готовят из бисквитного или нежирного песочного теста, с фруктами или ягодами.
Пирог
Пироги при панкреатите готовят из бисквитного или нежирного песочного теста, с фруктами или ягодами. Для французского киша следует взять 250 г просеянной муки, щепотку соли, 125 г охлажденного сливочного масла, измельченного на крупной терке, 1 яйцо, 3 ст. л. ледяной воды.
Основу подмораживают в холодильнике около 30 минут, на нее выкладывают фруктовую начинку, например порезанные кубиками сладкие яблоки (3-4 шт.), заливают кремом (200 г сметаны, 150 г сахара, 1 яйцо, 2 ст. л. муки). Выпекают около 1 часа при температуре 180°С.
Отвары, настойки из трав и сборов для поджелудочной
Распространенные и легкодоступные травы для лечения и профилактики болезней поджелудочной железы представлены ниже. Эти травы обладают защитными и антиоксидантными свойствами.
- Береза
- Чистотел
- Зверобой
- Девясил
- Лопух
- Одуванчик
- Цикорий
- Мята
- Лен
- Укроп
- Подорожник
- Полынь
- Кукуруза
- калган
Для улучшения общего состояния из этих трав готовят отвары, сборы и настойки.Противовоспалительный отвар
- Для приготовления эффетивного отвара берем в одинаковых пропорциях перечисленные ниже травы:
- Девясил – 1 ст.л.
- Лопух (корень) – 1 ст. л.
- Одуванчик – 1 ст. л.
- Цикорий – 1 ст. л.
- Чайную ложку сбора варить в стакане воды 15 мин.
- Настаивать 1 час
- Процедить и принимать по 20 мл. перед едой
Отвар обладает противовоспалительным и обезболивающим действиями.Отвар желчегонный
- Берем следующие травы в равных пропорщиях
- чистотел
- хмель
- укроп
- спорыш
- корень одуванчика
- мята
- лен
- рыльца кукурузы
- зверобой
- горец
- бессмертник
- Добавляем четыре столовых ложки смеси на литр кипятка
- Принимать 3 раза в день за 30 минут до еды 1/3 стакана
- Курс длится 8 недель. Потом неделя перерыв. И опять курс повторяют. Отвар обладает противовоспалительным, болеутоляющим, желчегонным, спазмолитическим действием
Источник: fithacker.ru