Симптомы острой формы панкреатита
Важным внутренним органом в организме человека является поджелудочная железа, которая помогает усваиваться пищи. Также она выделяет множество гормонов и ферментов, необходимых для пищеварения. Воспаление в поджелудочной железе вызывает недуг как панкреатит.
Выделяют две формы заболевания:
В обоих случаях, воспалительный процесс поджелудочной железы сопровождается острой болью. Если отсутствует соответствующее лечение и больной нарушает режим питания, наблюдается поражение некротической ткани, в результате чего, человек может погибнуть.
При острой форме панкреатита часто возникают следующие симптомы:
- болевые ощущения в подреберье справа;
- опоясывающие боли в области спины;
- тошнота и рвотные позывы;
- наблюдается вздутие кишечника;
- отсутствует аппетит;
- понижается давление;
- головная боль;
- наблюдаются признаки тахикардии.
При чем, боль может немного ослабнуть если больной сидя, подожмет к себе колени. Даже если приступ прошел необходимо обратиться за помощью к врачу, чтобы избежать серьезных последствий.
Нередко возникают вопросы к какому специалисту следует обратиться, чтобы распознать признаки острого панкреатита. При возникновении этих симптомов необходимо обратиться к терапевту, который, изучив состояние больного, даст направление к гастроэнтерологу. Он проведет исследование и назначит терапию по приему медикаментов и соблюдении строгой диеты. При необходимости нужна будет консультация хирурга и других специалистов.
Как проверить поджелудочную железу?
Как правило, для проверки ПЖ применяют следующие методы:
- Пальпация. Данный метод используют в том случае, если необходимо обнаружить опухоль либо кисту большого размера
- Зондовая проверка. Применяется, если существует подозрение на панкреатит
- Анализ мочи и кала. Назначают для того, чтобы выявить амилазу
- УЗИ. Данный способ позволяет визуализировать структуру ПЖ, а также наличие либо отсутствие опухолей и кист.
- МРТ (магнитно-резонансная томография). Этот метод может детально отобразить увеличение стенок, присутствие опухоли, кисты.
- Рентгеноконтрастное исследование. Помогает выявить расширение либо сужение выводного протока.
Оказание первой помощи при остром панкреатите
Что делать, если возникла сильная боль в области поджелудочной железы? Чем снять приступ панкреатита в домашних условиях? Об этом должен знать любой человек, которому поставили этот диагноз.
Самостоятельно снимать приступ панкреатита в домашних условиях не рекомендуется. При возникновении сильной боли следует вызывать бригаду скорой помощи. В стационаре больной будет находиться под контролем врачей и ему будет оказана необходимая помощь. Ведь нередко требуется хирургическое вмешательство. Но бывают случаи, когда медицинских работников нет поблизости, то больному следует снять приступ панкреатита в домашних условиях.
В таких ситуациях важно снять болевой синдром и выяснить, почему желудочный сок не поступает в этот орган. После того, как приступ панкреатита будет снять, больного следует доставить в медицинское учреждение.
Где находится поджелудочная железа?
Многие считают, что поджелудочная железа находится под желудком. Но это не совсем верно. Если человек стоит, то этот орган располагается на одном уровне с первым позвонком поясничного отдела. Поджелудочная железа имеет три отделения: головку, хвост и тело:
- Головка расположена около двенадцатиперстной кишки
- Хвост – около селезенки
- Тело – за желудком
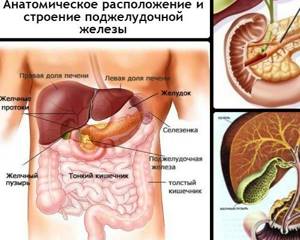
У взрослого человека размер органа составляет от 20 до 25 см, вес от 70 до 80 г.
Первая помощь при панкреатите в домашних условиях

- больному нельзя совершать резких движений;
- назначается голодание, прием пищи может негативно отразится на состоянии и усилить болевой синдром;
- воду следует давать через каждые полчаса по ¼ стакана;
- запрещается давать препараты, содержащие ферменты поджелудочной железы: Креон, Панзинорм;
- больному следует сделать инъекцию Но-шпы или Дротаверина гидрохлорида по 0,8 мг;
- на область, где расположена поджелудочная железа и на живот накладывают лед или любой предмет из морозильной камеры;
- больному нужно сесть и наклонить туловище вперед или лечь в позе эмбриона.
Если имеются приступы рвоты, то необходимо надавить двумя пальцами на корень языка. Можно выпить 2-3 столовой ложки соленой воды, сразу после этого возникнет рвотный рефлекс. Обычно после рвоты получается снять боль на некоторое время при панкреатите. Также при приступах становится трудно дышать, поэтому рекомендуется задерживать дыхание, чтобы колебания грудной клетки были редкими, это помогает хоть как-то облегчить болевые ощущения.
При приступе нельзя принимать ферментные препараты, так как они могут повысить выработку желудочного сока. Их рекомендуется принимать в стадии ремиссии. Как же снять приступ панкреатита в домашних условиях, самым верным способом будет, если принять таблетку Но-шпы или отечественного препарата Дротаверина. Если имеется рвота и тошнота, то лучше сделать внутримышечный укол раствора Папаверина и Но-шпы.
Нередко причиной острой формы панкреатита является дисфункция желчного пузыря, в результате чего нарушается отток желчи. В таком случае, чтобы облегчить состояние рекомендуется выпить по 2 таблетки Алохола три раза в день. Однако если имеются камни в почках, этот препарат противопоказан. Снятие боли при панкреатите будет эффективным, если вместе с желчегонным средством принять спазмолитические препараты: Ношпа, Дротаверин. Какова дозировка препарата, необходимо внимательно изучить инструкцию или позвонить по телефону скорой помощи, где опытные специалисты подскажут правильные действия.
Все-таки при обострении приступа, находясь в домашних условиях, как снять боль с помощью медикаментов при панкреатите. Ведь больной не всегда может догадаться, какая болезнь спровоцировала такое явление. Прием лекарственных средств самостоятельно без диагноза затруднит определение истинной причины и осложнит течение заболевания.
При острых болях, чем снять боль при панкреатите до прихода врача. Если больного мучают сильные боли, то можно принять некоторые препараты, которые прописывают при различных заболеваниях.
Обычно эти лекарственные препараты назначают при хроническом панкреатите.

Как быстро снять приступ панкреатита, находясь дома, нужно придерживаться трех основных правил:
Следует полностью ограничить употребление пищи, пока присутствуют симптому острого панкреатита. Больному должны быть созданы спокойные условия, запрещается физическая активность. На левое подреберье нужно прикладывать холодную грелку. Греть область поджелудочной железы нельзя, так как это усилит болевые симптомы, и она будет разрушены собственными гормонами.
Характер и локализация боли при панкреатите
Болевые ощущения при панкреатите бывают разными, имеют суточную повторяемость и зависят от анатомического расположения очага – района поражения поджелудочной (головка, тело, хвост), типа воспалительного процесса. Характер боли при панкреатите бывает разным:
- режущий;
- колющий;
- ноющий;
- острый;
- тупой;
- давящий;
- жгучий;
- сверлящийся;
- тянущий.

При хроническом панкреатите нет четкой локализации боли, она может быть и разной по интенсивности, возникать периодически (схваткообразный тип). Усиление болевого синдрома происходит в ночное время. При хроническом воспалении железы боль локализируется в:
- верхней и средней части живота;
- области поясницы, в виде полного пояса или частичного – с левой стороны;
- зоне спины;
- нижней части грудной клетки (область нижних ребер).
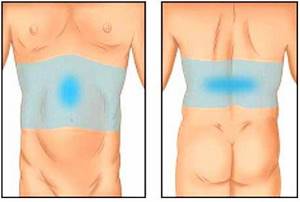
При остром панкреатите больные ощущают тянущую, нестерпимую, острую, сдавливающую, острую и опоясывающую боль, которая локализуется в:
- левой части живота;
- спине;
- левом подреберье;
- брюшной полости.
При остром приступе панкреатита поджелудочная начинает переваривать не еду, а саму себя. Если вовремя не обратиться за медицинской помощью, не начать соблюдать правила питания, возникает отек и воспаление клетчатки вокруг поджелудочной. В запущенных случаях может развиться некроз железы. Определить симптомы острого панкреатита просто, это:
- тошнота;
- вздутие живота;
- учащенное сердцебиение;
- существенное снижение артериального давления;
- отвращение к любой пище и питьевой воде;
- головокружение;
- острая боль под правым ребром;
- метеоризм;
- рвотные порывы с примесями желчи;
- бледная, желтоватая кожа;
- острые опоясывающие боли при панкреатите, которые утихают в сидячем или лежачем положении, если подогнуть под себя колени.
Какая терапия требуется
После того, как приступ прошел нельзя употреблять пищу, это может спровоцировать рецидив. Однако в питье ограничивать себя не стоит. Специалисты рекомендуют пить кипяченную воду или подслащенный чай.
Чем снять острую боль при панкреатите, интересуются многие пациенты. После того, как больного госпитализируют в стационар назначают обезболивающие препараты.
В стационаре проведут чистку организма, поставить необходимые капельницы, назначат препараты, способствующие восстановлению поджелудочной железы и снятию воспаления.Наравне с этими препаратами назначаются антидепрессанты, так как на фоне терапии психологическое состояние больного ухудшается. Также при необходимости проводят лечение антибиотиками, ингибиторы ферментов поджелудочной железы, вливание белковых и солевых растворов.
Если отсутствует соответствующее лечение, то ежедневные приступы могут привести к разрушению органа и летальному исходу. Поэтому если даже удалось снять болевой синдром, следует незамедлительно обратиться в медицинское учреждение и выяснить их причину.
Какое лечение необходимо пройти
При интенсивных симптомах приступ острого панкреатита требует госпитализации для оказания лечения в условиях стационара. Далеко не каждому потребуется операция, но, если возникнет необходимость, врачи-хирурги будут рядом, чтобы оказать помощь.
Лечение включает в себя голод, местный холод на верхнюю часть живота, постельный режим. При необходимости проводят аспирацию желудочного содержимого, чтобы не допустить ухудшения течения приступа. В обязательном порядке назначаются болеутоляющие и спазмолитические средства. Основная терапия также включает в себя капельницы и мочегонные средства, необходимые для того, чтобы уменьшить отёк поджелудочной железы.
После снятия приступа необходимо придерживаться строгой диеты, во избежание нового обострения. В дальнейшем врач проводит оценку функций поджелудочной железы и назначает ферментные препараты, если в них есть необходимость. Лечение проводится длительно.
Профилактика после приступа

При хроническом панкреатите, приступы могут обостряться, поэтому важно знать, как снять воспаление поджелудочной железы в домашних условиях. Какие препараты необходимо принимать в тех или иных ситуациях сможет подобрать лечащий врач, а также назначит их дозировку. Своевременная оказанная первая помощь при панкреатите в домашних условиях поможет предотвратить осложнения и может спасти жизнь человека.
Что делать при панкреатите в домашних условиях, если постоянно появляется обострение. Важно принимать все лекарственные средства, назначенные врачом и соблюдать специальную диету. Ведь боли при панкреатите часто возникают из-за нарушения правил питания. А именно употребление острой, жирной или чрезмерно сладкой пищи. В результате чего нарушается отток панкреатического сока, изменяется его состав, и у человека проявляются такие симптомы как тошнота и рвота. Соблюдение диеты позволит забыть об обострении заболевания.
Поджелудочная железа представляет собой важный орган, участвующий в процессе пищеварения. Она выделяет особый сок, в котором содержатся пищеварительные ферменты. Кроме того, эта железа выделяет гормоны, регулирующие белковый, жировой и углеводный обмен.
Наиболее частой патологией поджелудочной железы считается ее воспаление, которое в медицине носит название панкреатит. Он бывает двух видов: хронический и острый. В последнем случае лечение поджелудочной железы в домашних условиях может иметь негативные последствия, при остром панкреатите больному требуется незамедлительная медицинская помощь. Хроническое воспаление этой железы можно лечить и дома.
Как помочь больному при остром протекании болезни
Сначала разберемся, какие же симптомы имеет острая форма заболевания. От этого будет зависеть, нужна ли помощь врачей или можно справиться самостоятельно.
Если проявления следующие:
- Острые болевые ощущения, которые могут локализоваться с левой стороны под ребрами, то есть низ грудной клетки. Но в особо сложных случаях носят опоясывающий характер и отдают в область поясницы или под лопатку. Иногда, даже сбоку.
- Частые и мучительные приступы тошноты и рвоты. Обязательно нужно сказать, что после рвоты облегчения нет, а рвотные массы могут содержать желчь.
- Нарушение акта дефекации. Как понос, так и запор. В кале часто появляются частицы мышечных волокон или жировых включений.
- Повышение температуры тела. Показатели поднимаются выше, чем 38 градусов.
- Скачки артериального давления.
- Липкий пот.
- Пожелтение кожных покровов и склер глаз (при сильной интоксикации и обезвоживании).
Определив у больного такие симптомы, срочно вызывают врачей, но сами тоже не сидят, сложив руки. Есть несколько манипуляций, которые значительно уменьшат неприятные ощущения и позволят спокойно дождаться квалифицированной помощи:
- Обязательно нужно дать спазмолитик или обезболивающее. Все зависит от характера боли.
- Нужно позволить больному занять удобное положение тела, при котором ему становиться лучше. Чаще всего человек сидит, подогнув колени под живот, а руки находятся на животе, немного как бы придавливая место локализации боли. Похожую позу можно занять, если прилечь на левый или правый бок. На спину ложиться противопоказано. Расслабление мышц живота может усилить болевые ощущения.
- Помогает холодный компресс, приложенный к месту боли.
- Нелишним будет употребление большого количества чистой негазированной воды. Чистая жидкость поможет вымыть токсины и вывести их с помощью мочи. Также уменьшает количество вырабатываемых ферментов, разбавляя остатки пищи. Это помогает снизить уровень боли.
- Врачи рекомендуют придерживаться основного правила, когда возникает вопрос, как снять боль при панкреатите – это голод, холод и покой. Скорей всего человек кушать не захочет, но тревожить до приезда скорой помощи не стоит.
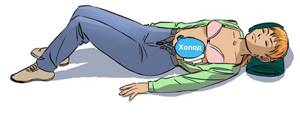
Когда приедет карета скорой помощи, больного на носилках транспортируют к автомобилю и доставляют в клинику. Там врачи возьмут все необходимые анализы (кровь, мочь, кал) и сделают полное обследование. На основе этого будет планироваться курс лечения.
Заболевание поджелудочной железы: симптомы и лечение
Как уже говорилось, самым частым заболеванием поджелудочной железы являются панкреатиты. Опасность этой патологии заключается в том, что она может приводить к образованию в железе кист и полостей, некоторые области органа могут переставать функционировать. Также в тяжелых случаях последствиями панкреатита могут стать некрозы, представляющие собой омертвевшие области, или онкологические опухоли в поджелудочной железе. При отказе или ухудшении работы этого органа повышается нагрузка на прочие органы пищеварительной системы, что отрицательно сказывается на их состоянии и функционировании. При панкреатите нередко отмечается нарушение выделения желчи и снижение функционирования печени.
Симптомы
К симптомам воспаления поджелудочной железы, в первую очередь, можно отнести боли различного характера от сильных острых до постоянных тупых ноющих. Локализация неприятных ощущений находится в подреберной области, в некоторых случаях боли могут носить опоясывающий характер. Также при панкреатите может наблюдаться периодическая рвота, которая не приносит больному облегчения, а в рвотных массах заметны примеси желчи. Другими симптомами поражения поджелудочной становятся: икота, тошнота, сухость во рту, отрыжка, учащение пульса, одышка, липкий обильный пот, понижение давления, повышение температуры, бледность кожи и прочее.
Различают острое и хроническое воспаление. При первом все симптомы поражения поджелудочной ярко выражены. Боли сильные, локализуются в верхней части живота, носят опоясывающий характер. Также отмечается заметное снижение давления, повышение температуры и многократная изнуряющая рвота, в некоторых случаях — желтуха. Такое заболевание опасно для жизни и требует помощи специалистов.
При хроническом панкреатите отмечаются боли тупого или режущего характера, тошнота, присутствие плохо переваренной пищи в каловых массах, отрыжка. Многие симптомы схожи с острой формой заболевания, но меньше выражены. Хронический панкреатит может привести к развитию диабета, так как приводит к разрушению поджелудочной железы и, как следствие, нарушению выработки инсулина.
Медикаментозное лечение поджелудочной железы в домашних условиях
Медикаментозное лечение заболеваний поджелудочной должен назначать только врач. Симптомы таких патологий похожи на признаки других болезней, поэтому до того, как приступить к терапии следует подтвердить или опровергнуть диагноз. Затягивать с посещением врача и обследованием не стоит, так как это может отрицательно сказаться на здоровье. В медикаментозной терапии болезней поджелудочной железы используются следующие группы препаратов:
- Ферменты. Эти средства назначаются при недостаточной выработке ферментов железой. Они устраняют тошноту и неприятные ощущения в животе, улучшают пищеварительные процессы. К таким препаратам относятся Панкреатин, Фестал, Креон и прочие.
- Спазмолитические средства, такие как Папаверин или Но-Шпа. Они убирают боль в животе и снимают спазмы мускулатуры.
- Антибиотики. При инфекционной природе воспаления может потребоваться применение антибиотиков. Назначать такие средства должен только врач, как и подбирать наиболее подходящие из них и определять способ их введение.
- Антациды. Они снижают кислотность в желудке, улучшают пищеварение и оказывают обволакивающее действие.
- Обезболивающие. Такие препараты применяются для облегчения болей, возникающих при панкреатите. Это могут быть: Анальгин, Парацетамол, Баралгин и их аналоги. В случаях, когда таблетки не спасают от сильных болей, пациенту могут потребоваться капельницы или инъекции.
- Н2-блокаторы. Они снижают выработку кислоты и секрета железы. К таким препаратам можно отнести Ранитидин, Фамотидин и прочие.
При лечении воспаления поджелудочной железы следует помнить, что для достижения лучших результатов нужно применять комплексную терапию, включающую прием медикаментов, соблюдение особой диеты и применение народных средств.
Какими симптомами проявляется приступ
Приступ острого панкреатита проявляется классической триадой симптомов:
- выраженная боль в верхней части живота, которая может отдавать в спину, иногда боль носит опоясывающий характер;
- многократная, неукротимая рвота;
- напряжение мышц в верхней части живота, которое может определить врач при пальпации.
Сочетание всех трёх пунктов говорит о том, что это, вероятнее всего, приступ панкреатита, выраженность симптомов которого во многом зависит от степени тяжести приступа. Самому приступу накануне часто предшествуют обильные алкогольные возлияния, приём жирной пищи. Желчнокаменная болезнь также является фактором риска, а её наличие при возникших симптомах реактивного панкреатита говорит в пользу последнего.
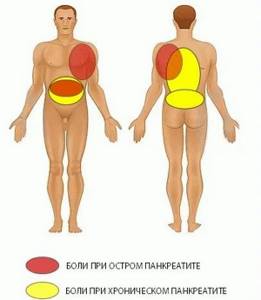
Локализация болей при панкреатите
Как снять боль поджелудочной железы в домашних условиях
Снять боль в поджелудочной железе можно с помощью нескольких методов. Один из них – прием спазмолитических препаратов, например, Но-шпы или ее аналогов. Это средство не оказывает отрицательное действие на организм. Оно снимает спазм и расширяет протоки железы, тем самым, убирая боль. Также можно принять препараты с ферментами, которые снижают нагрузку на поджелудочную и улучшают ее работу. К ним относятся Мезим, Фестал и другие.
Для устранения болей в поджелудочной железе на левый бок можно положить холодную грелку или лед, завернутый в полотенце. Продолжительность такой процедуры не должна превышать четверти часа.
Снять воспаление и уменьшить боли в боку при обострении хронического панкреатита поможет настой на травах, для которого используют лопух, полевой хвощ, спорыш, манжетку, цикорий и ромашку. Также в этом случае помогает настойка почек березы. Для ее приготовления 250 г почек нужно залить водкой и поставить на месяц в темное место, время от времени встряхивая емкость. После этого настойку процеживают и пьют при обострениях болезни по большой ложке трижды в день.
Ослабить острую боль
Быстро ослабить сильную боль можно несколькими способами:
- Лечь, успокоится, временно полностью отказаться от еды.
- Приложить к животу пузырь со льдом (вместо него могут выступить замороженные продукты, завернутые в тканевую салфетку, тонкое полотенце).
- Выпить минеральной щелочной воды.
- Принять Но-шпу (особенно если болевой приступ ощущается как спазмы). Данное лекарство есть практически в любой аптечке, и его главным плюсом является то, что оно не оказывает никакого негативного влияния на организм. Так что вреда от него не будет точно. Принцип работы лекарства основан на расширении протоков поджелудочной железы.
Вышеописанные способы подойдут, если речь идет о возможности добраться до врача или ожидании скорой помощи. Сам по себе панкреатит и другие острые воспаления не пройдут, и симптомы удастся снять лишь временно.
Лечение поджелудочной народными средствами в домашних условиях
В домашних условиях можно проводить лечение воспаления поджелудочной не только с использованием препаратов, продающихся в аптеке, и физиотерапии, но и с помощью народных средств. Многие из них помогают быстро и эффективно восстановить работу железы и облегчить состояние больного.
Овес для лечения поджелудочной железы
Лечение поджелудочной железы овсом применяется с давних времен. Улучшить работу этого органа и очистить организм помогает даже простая овсяная каша, включенная в рацион. Для более эффективного лечения можно приготовить овсяное молоко. Для него цельную крупу или неочищенные зерна овса хорошо промывают и ставят варить, залив водой из расчета 100 г овса на пол-литра воды. Варят смесь на медленном огне, после 40 минут такой варки овес следует растолочь, не снимая с плиты, а затем варить еще 20 минут. Полученный отвар остужают. В качестве лекарственного средства пьют получившуюся в кастрюле белую жидкость. Употреблять ее следует до еды трижды в день по 100 мл. Хранить овсяное молоко нужно в холодильнике, но не дольше двух дней.
Поджелудочная железа: меню диеты
Основной принцип диеты заключается в том, чтобы употреблять щадящую еду. Первые пару дней больному желательно поголодать. Разрешается лишь обильное питье (не меньше 1,5 л в сутки).
- Можно пить минеральную воды без газа, некрепкий чай или отвар, приготовленный из шиповника.
- После улучшения состояния, больному разрешается понемногу кушать овсяную кашу и компот, а со временем перейти на нормальный полноценный рацион.
- Желательно кушать маленькими порциями 5-6 раз в день.

Из питания лучше исключить те продукты, которые сильно нагружают железу, например:
- сдобу
- жаренные блинчики
- хлеб
- пиццу
- жирное мясо
- колбасу
- копченые продукты
- кофе
Нужно отказаться от спиртных напитков и курения.
Причины возникновения боли в поджелудочной железе
Если вы не знаете, как снять боль в поджелудочной железе, следует поскорее обратиться за квалифицированной медицинской помощью. В ваших силах снизить вероятность возникновения острых состояний и приступов. Для этого необходимо знать, отчего возникают неприятные ощущения, чем снять боль.
Ее основная причина – воспаление железы. Ткани ее увеличиваются в объемах, а панкреатические соки, вырабатываемые органом, не выходят в желудок, скапливаются в железе, постепенно разъедая ее стенки. Возникает резкая опоясывающая боль поджелудочной железы, которую сложно терпеть.
Выделяют множество причин развития панкреатита:
- частое употребление жирной, жареной, острой пищи;
- переедание;
- стрессы;
- последствия других заболеваний ЖКТ – воспаления двенадцатиперстной кишки, желчного пузыря;
- гормональные сбои;
- злоупотребление алкоголем.
Снять острую боль в поджелудочной железе можно, если следовать простым советам специалистов. Первое, что вы должны сделать, это вызвать скорую помощь. некоторые действия, направленные на снижение интенсивности болевых ощущений, можно предпринимать до приезда медицинских работников, но перечень таких мероприятий ограничен.
Механизм возникновения боли при панкреатите
Воспалительно-дегенеративные процессы, которые возникают в поджелудочной железе, называют панкреатитом. На механизм появления болевых ощущений влияют следующие процессы, происходящие в поджелудочной:
- Закупорка (обструкция) протоковой системы железы вследствие застоя поджелудочного сока и желчи в протоках. Застои возникают как результат резкого спазма протоков железы, изменения консистенции (повышение вязкости из-за злоупотребления алкоголем, отравление организма) поджелудочного сока или из-за возникновения в протоках опухолей, конкрементов, работы паразитов (глистов).
- Нарушение микроциркуляции тканей. При появлении панкреатита происходит снижение кровотока в железе, клетки которой слабо снабжаются кровью.
- Дистрофические изменения поджелудочной железы. Ткани подвергаются разъеданию панкреатическими ферментами, которые накапливаются в большем количестве, чем надо.
- Воспалительные процессы, при которых возникают отеки тканей и опорных стром (структур) железы. Как результат, происходит увеличение и набухание поджелудочной железы.
Специалисты выделяют множество оснований для возникновения и прогрессирования панкреатита. Согласно статистике, у 30% пациентов причину происхождений воспаления поджелудочной железы выяснить не удается. Панкреатит может быть вызван:
- Употреблением спиртных напитков в завышенных дозах. Алкоголь является одной из главных причин появления панкреатита, при регулярном распивании горячительных напитков железа перестает нормально функционировать, что крайне отрицательно сказывается на здоровье всего организма.
- Погрешностями в питании. Жирная, жареная и острая еда, систематическое переедание приводит к избыточной выработке желудочного сока и повреждению железы.
- Аномалиями в работе желчного пузыря (желчекаменная болезнь). Поджелудочная и желчный пузырь имеют общий выводной проток в двенадцатиперстную кишку. Если проток закупоривается камнями, происходит застой пищеварительного секрета, что вызывает воспаление или деструкцию железы.
- Стрессовыми ситуациями, нервным перенапряжением.
- Травмами, полостными операциями, ранениями живота, брюшной полости, при которых панкреатическая железа может быть повреждена.
- Сахарным диабетом.
- Гормональными нарушениями.
- Инфекциями (грипп, паротит, простуда, вирусный гепатит).
- Новообразованиями в брюшине.
- Наследственной предрасположенностью.
- Высоким артериальным давлением.
- Воспалительными заболеваниями желудочно-кишечного тракта и двенадцатиперстной кишки. Гастрит, дуоденит, язва могут отрицательно влиять на выброс кишечного сока.
- Негативным воздействием медицинских средств. Многие лекарства антибиотики, гормоны, нестероидные противовоспалительные препараты оказывают отрицательное воздействие на поджелудочную железу и могут вызвать воспаление.
Симптомы острого панкреатита
Поставить диагноз панкреатит пациенту может лишь опытный гастроэнтеролог. Чтобы своевременно обратиться к врачу, необходимо знать симптомы заболевания. При остром панкреатите возникает:
- опоясывающая острая боль в брюшине, часто отдающая в спину;
- тошнота, изжога, рвота;
- изменение консистенции стула – он становится кашеобразным с кусочками непереваренной пищи;
- частая отрыжка;
- озноб, повышенная температура;
- пониженный аппетит;
- неприятный привкус во рту.
Если один или несколько вышеописанных симптомов преследуют вас периодически, есть смысл пройти обследование в медицинском учреждении, чтобы своевременно поставить диагноз и не доводить до первых серьезных приступов. Если в течение продолжительного времени не лечить болезнь, то острый панкреатит переходит в хроническую стадию. Вывести пациента из этого состояния становится сложнее.
Как восстановить поджелудочную железу?
Нарушение функциональности поджелудочной железы может существенно ухудшить здоровье и привести к стрессовому состоянию. Если вовремя не обнаружить признаки болезни, то без вмешательства хирурга не обойтись.
- Есть разнообразные мнения, которые касаются улучшения работоспособности ПЖ. Некоторые больные предпочитают народную медицину и применяют для лечения разные отвары. Важно учитывать, что любые лечебные мероприятия необходимо проводить после консультации с врачом.
- Восстановление поджелудочной железы – длительный и очень тяжелый процесс. В этом огромную роль играет самолечение и, конечно же, питание. Также на восстановление влияет сон и физическая активность.
- Поджелудочная железа – капризный орган. И если его работа нарушается, зачастую возникают неприятные последствия.
Первая доврачебная помощь при панкреатите
При воспалении вам необходимо обеспечить отток панкреатических соков из железы. Ни в коем случае нельзя ложиться на кровать. В этом случае неприятные ощущения лишь усилятся. Больного необходимо усадить на кровати или стуле, наклонив корпус чуть вперед. Такая первая помощь позволяет снизить боль, пациенту становится лучше в домашних условиях.
Область живота ни в коем случае нельзя греть. Желательно приложить мешок со льдом в область подреберья, чтобы снимать дискомфорт. Холод тоже благотворно влияет на состояние больного. При болях в животе любой локализации и этиологии нельзя принимать обезболивающие препараты. Когда на вызов приедет врач, он не сможет определить, что было источником неприятных ощущений из-за воздействия болеутоляющего. Такие лекарства не призваны убирать боль, они блокируют рецепторы нервной системы. То есть неприятные ощущения не уменьшаются, просто человек временно перестает их чувствовать. Единственный препарат, который вы можете принять, пока ждете скорую, это Но-шпа. Благодаря уменьшению спазма неприятные ощущения становятся менее заметными. Если пациенты не знают, как снять сильную боль при остром панкреатите, поэтому лучше просто дожидаться врача, не предпринимая никаких действий.
Основные методы лечения
Для лечения спазмов и коликов стоит подойти более широко, так как не стоит лечить симптомы. Лечение должно устранять основные причины заболевания. Так как первоочередным предвестников появления спазмов является панкреатит, то лечение зависит от его формы. При остром панкреатите требуется немедленное обращение за профессиональной медицинской помощью, так как есть риск летального исхода. Далее схема лечения такова:
- Первоочередно врач снимает болевые ощущения и спазмы. Для этого пациенту вводятся внутримышечно физ раствор вместе с глюкозой. Они активно помогают снять спазмы и препятствуют обезвоживанию организма. Если спазмы имеют высокую степень проявления, тогда назначается введение препаратов спазмолитиков. После купирования спазма пациент должен сдать анализы (кровь, моча, калл).
- Если результаты анализов вызывают сомнения, тогда пациента направляют еще на УЗИ, КТ или МРТ.
Помимо этого человеку назначают полное воздержание от приема пищи на 24 часа. А также обильное питье с высоким содержанием щелочи. После чего пациенту назначается специальная диета, для снятия лишней нагрузки с желудочно-кишечного тракта и поджелудочной железы. Помимо этого часто назначаются ферменты для облегчения пищеварения.
Если панкреатит носит хронический характер, тогда обычно ткани поджелудочной железы сильно повреждены. Для облегчения состояния и купирования спазма человеку вводят спазмолитики. После чего пациенту выписывают направления на сдачу анализов:
- анализ крови с акцентом на количество лейкоцитов, именно лейкоциты говорят о степени воспалительного процесса;
- биохимический анализ крови для получения информации о количестве вырабатываемых органом ферментов;
- анализы мочи и калла;
- УЗИ брюшной полости (реже рентген, КТ, МРТ, эндоскопия);
- после проведения глюкозной и медикаментозной терапии назначаются повторные тесты функционирования поджелудочной железы.
Важно. Часто для уменьшения степени воспалительного процесса пациенту назначается медикаментозная терапия в виде принятия антибиотиков.
При панкреатите снимать спазмы поджелудочной железы является одной из первых основных задач, так как степень их проявления может привести к анафилактическому шоку и осложнению общего самочувствия человека.
Также советуем просмотреть: Красная икра и панкреатит: разрешен ли деликатес
Лечение панкреатита в условиях стационара
Когда 1 доврачебная помощь оказана, обеспечьте пациенту покой до приезда врачей. Они знают, как убрать боль полностью, добиться со временем полного выздоровления. Сначала проводятся диагностические мероприятия для постановки верного диагноза. Когда гастроэнтеролог убеждается, что у его пациента панкреатит, он назначает сильнодействующие противовоспалительные и болеутоляющие средства. Хорошо в этом направлении работает диклофенак. Этот препарат эффективен при суставных болях, но его широко применяют и при панкреатите. Ним не стоит увлекаться, нарушать назначенную дозировку или принимать в течение длительного времени. Лекарственное средства в больших количествах негативно воздействует на желудок. Когда острая боль снята, желательно перейти на более щадящие обезболивающие препараты.
Воспаленная поджелудочная железа не может вырабатывать сок, ферменты для нормальной работы ЖКТ, поэтому такую функцию берут на себя специальные лекарственные средства. Ферментные препараты обязательно назначаются больным панкреатитом, когда острое состояние снято. К этой категории относят панкреатин, мезим, креон. Важно правильно рассчитать дозировку, постепенно ее снижая. Если ферменты постоянно будут поступать извне, поджелудочная железа утратит свою основную функцию. Проще говоря, произойдет привыкание. Этого допускать нельзя, поэтому врачи и не советуют самостоятельно назначать себе ферменты и пить их бессистемно. Такие лекарства позволяют убрать тяжесть в животе, но использовать их нужно грамотно.
Если придерживаться простых рекомендаций, то со временем вы избавитесь от досаждающей проблемы, сможете снова вести полноценный образ жизни, не боясь, что сильный приступ начнется в любой момент.
Что делать если болит поджелудочная железа
Панкреатит представляет собой тяжелое заболевание воспалительного характера, которое поражает поджелудочную железу.
Его развитие может происходить как в острой, так и в хронической форме, но и в первом, и во втором случае у больных часто возникают приступы, характеризующиеся сильным болевым синдромом. И в этом случае необходимо четко знать не только симптомы приступа поджелудочной железы, но и как оказывать первую помощь больному.
Ведь если человек своевременно не получит необходимое лечение, это может привести к печальным и необратимым последствиям. Приступ поджелудочной железы, как правило, возникает абсолютно внезапно, и причин тому несколько:. И несмотря на то, что факторов, которые могут спровоцировать приступы панкреатита много, основной причиной их возникновения является неправильное питание. Ведь поджелудочная железа является главным органом по синтезу пищеварительных ферментов.
Это, в свою очередь, становится причиной появления отека, в результате которого орган увеличивается в размерах и отмечается сужение просвета выводных протоков. Такие явления провоцируют застой панкреатического сока внутри железы, так как его выброс в перстную кишку не может осуществляться по суженным протокам. А в нем содержатся пищеварительные ферменты, работа которых активизируется сразу же после их выработки.
И учитывая то, что они остаются внутри органа, они начинают переваривать его клетки, что и провоцирует возникновение болевого приступа. Прежде чем рассказывать, как снять приступ панкреатита, необходимо несколько слов сказать о том, какие признаки характеризуют возникновение данного состояния.
А к таковым относятся:. Данные проявления панкреатита свидетельствуют о развитии острого воспаления поджелудочной железы, при котором оставаться дома ни в коем случае нельзя.
Нужно сразу же вызывать бригаду врачей, так как только оказанная своевременно квалифицированная медицинская помощь поможет быстро купировать приступ и предотвратить развитие на его фоне осложнений.
Панкреатит — это серьезное заболевание, при котором поражаются клетки поджелудочной железы. При возникновении приступа они погибают и более не восстанавливаются, что влечет за собой нарушение работы не только железы, но и других органов, так как работа всех внутренних органов и систем человека взаимосвязана.
При воспалении поджелудочной нарушается функционирование кишечника, печени, желчного пузыря, почек и сосудистой системы. А если панкреатит затрагивает экзокринные клетки железы, то это также приводит к развитию сахарного диабета, так как при гибели этих клеток нарушается выработка инсулина, который является ответственным за расщепление и усвоение глюкозы в организме.
Более того, если острый панкреатит проявляется повышением температуры до 38 градусов и выше, то это уже свидетельствует о развитии в поджелудочной гнойных процессов, которые могут стать причиной возникновения сепсиса или абсцесса. Поэтому ни в коем случае нельзя шутить с панкреатитом. Если он был диагностирован, необходимо заниматься его лечением незамедлительно.
Это позволит снизить частоту приступов и риски возникновения на их фоне серьезных осложнений. Что делать и как быть при возникновении приступа поджелудочной, должен знать каждый человек, так как от панкреатита никто не застрахован. Проявлять себя он может совершенно внезапно и в любое время суток. Если у человека появились первые симптомы приступа открылась рвота, возникли боли в верхней части живота и т.
Помните, что самостоятельно предпринимать попытки по снятию болевого приступа не стоит, так как это только способствует ухудшению состояния больного. Но первая помощь до приезда врача все равно должна быть оказана. А заключается она в следующем:. Больше ничего делать не надо!
Дальнейшее снятие приступа будет осуществляться уже в условиях стационара при помощи специальных лекарственных препаратов. Лечение приступа панкреатита осуществляется только в условиях стационара. Оно подразумевает под собой применение специальных лекарственных препаратов, которые вводятся внутривенно или внутримышечно.
Как правило, лечебная терапия включает в себя применение следующих медикаментозных средств:. В том случае, если у человека наблюдаются некротические или гнойные процессы в паренхиме поджелудочной, используются асептические и антибактериальные препараты, которые помогают предотвратить возникновение на их фоне осложнений.
В более тяжелых ситуациях осуществляется хирургическое вмешательство. Помимо медикаментозной терапии, лечение приступа панкреатита также подразумевает под собой соблюдение голодной диеты. Она способствует снижению выработки пищеварительных ферментов, что помогает уменьшить болевой приступ и снять нагрузку с железы. Голодная диета назначается на дня, пока приступ не будет полностью купирован.
В этот период разрешается только питье в небольших количествах и через равные промежутки времени. Как только состояние пациента стабилизируется, тактика лечения меняется. Так как в таких лекарствах содержатся ферменты, которые активизируются сразу же после проникновения в желудок, риски возникновения повторного приступа возрастают в несколько раз.
Поэтому осуществлять их прием нужно правильно — во время еды или сразу же после нее. Помните, принимать ферментные препараты даже за минут до еды нельзя, это опасно! Помимо данных лекарств, пациент также должен еще на протяжении некоторого времени около недель принимать спазмолитики.
Они предотвращают возникновение спазмов в протоках железы и улучают отток панкреатического сока. Только теперь они вводятся не внутримышечно, а принимаются перорально. Из питья разрешается компот, кисель и некрепкий несладкий чай. Такой диеты потребуется придерживаться минимум 5 дней. Затем, если состояние пациента остается стабильным, рацион расширяется и, кроме вышеописанных продуктов, включает в себя:.
Если в течение дней после введения в рацион данных продуктов состояние пациента остается стабильным, его выписывают. Но дома он также должен соблюдать эту диету еще на протяжении нескольких недель. Но принимать ферментные препараты и придерживаться некоторых ограничений в питании придется теперь постоянно. Больным панкреатитом категорически запрещается употреблять в пищу:.
Даже если у человека отмечается стойкая фаза ремиссии, соблюдать диету все равно необходимо. Так как во время приступа погибла часть клеток поджелудочной, которые перестали функционировать. И любая погрешность в питании может перегрузить орган и спровоцировать возникновение повторного приступа.
Поэтому после выписки из больницы человек должен давать себе отчет в том, что его самочувствие и состояние здоровья теперь зависят только от него.
Причины возникновения приступа Симптоматика приступа Возможные последствия и осложнения Что делать, если возник приступ? Лечение приступа поджелудочной железы. Неправильное питание — главная причина развития острого панкреатита и обострения хронического. Именно по этой причине врачи настоятельно рекомендуют всем своим пациентам даже тем, кто не страдает от панкреатита придерживаться правильного питания. Ведь только оно поможет избежать возникновения приступов и сохранить функциональность поджелудочной.
Что делать, если болит поджелудочная. Боль, возникающая при приступе поджелудочной, очень сильная и может привести к шоковому состоянию. Также нужно отметить, что из-за многочисленной гибели клеток в поджелудочной начинает развиваться некроз, приводящий к полной дисфункции органа и сильной интоксикации организма.
А это тоже может повлечь за собой летальный исход. Некроз поджелудочной — распространенное осложнение приступов панкреатита, последствия которых признано считать необратимыми.
При возникновении приступа поджелудочной нужно сразу же вызывать бригаду скорой помощи. Любое промедление в данном случае может привести к печальным последствиям. Помните, что приступ панкреатита возникает по причине острого воспаления и отека поджелудочной, из-за чего в ней начинает застаиваться панкреатический сок. И в этот период принимать лекарства в форме таблеток, тем более содержащие в себе ферменты, ни в коем случае нельзя. Таблетки проникают в желудок, тем самым давая поджелудочной команду по активизации синтеза пищеварительных ферментов, что только увеличивает количество панкреатического сока и ускоряет процессы самопереваривания.
Ферментные препараты. От того, как именно пациент соблюдает диету после купирования болевого синдрома, зависит его состояние в будущем. При нарушении правил лечебного питания может произойти повторный приступ. Видео по теме:. Embedded video. Как снять приступ панкреатита дома. Список препаратов для лечения поджелудочной железы.
Зачем нужны ферменты для поджелудочной железы. Ваше имя. Анна Соловьева. Если у вас остались вопросы, вы можете можете задать их мне.
ПОСМОТРИТЕ ВИДЕО ПО ТЕМЕ: ЕСЛИ БОЛИТ ПОДЖЕЛУДОЧНАЯ tuning199.ru ДЕЛАТЬ? Наталия Долинская
Что делать с болевым приступом острого панкреатита?
Снять болевой синдром при панкреатите дома можно, однако врачи настоятельно не рекомендуют заниматься этим самостоятельно без присмотра специалистов. Но часто бывает, что дожидаться медицинской помощи сложно, потому следует купировать боль, после чего отправить больного в лечебное заведение.
Главной отличительной чертой болевого приступа является явное ослабление болей в момент принятия сидячего положения, наклонив туловище вперёд.
К мерам первой помощи в данном случае относят:
- обеспечение полного покоя тела пациента, запрет на совершение резких и активных передвижений;
- назначение строгого голодания;
- запрет на принятие Панзинорма, Креона и других препаратов, содержащих ферменты, ведь это усугубляет положение;
- принятие больным 80 мг Ношпы либо Дротаверина;
- прикладывание к области железы с задней стороны грелки или пакета со льдом;
- расположение больного в сидячем положении с наклоном туловища вперёд.
Как быть с хронической формой панкреатита?

Купирование болевого синдрома при хроническом панкреатите должно обязательно начаться с полного голода и дальнейшей госпитализации больного. Голод должен длиться несколько дней. После питание должно быть умеренным, дабы постепенно «включить» в работу поджелудочную железу.
Уместен постепенный ввод отварных или свежих овощей, фруктов, не имеющих ярко выраженного сладкого или горького вкуса. Важно не допускать термической обработки в масле.
После того, как стадия голода закончилась, купирование болей при панкреатите происходит по следующей схеме:
- Прописывается раздельное питание, дабы сократить количества потребляемого жира;
- Начинается употребление ферментов и ингибиторов, которые снижают секрецию соляных кислот;
- Назначаются ненаркотические противовоспалительные и жаропонижающие анальгетики;
- Возможно применение Октероида, блокирующего нейроэндокринные гормоны ЖКТ – препарат подходит только в экстренных случаях и сильнейшем болевом синдроме;
- Назначаются наркотические анальгетики;
- Блокируется солнечное сплетение для того, чтобы боли исчезли;
- Самым последним этапом может быть вмешательство хирурга, что является крайней мерой лечения.
Обезболивание при панкреатите поджелудочной железы – это сложный и поэтапный процесс, проводить который в домашних условиях нужно максимально осторожно и аккуратно. Любое отклонение от рекомендаций может привести к ухудшению состояния и спровоцировать сильнейшие боли.
Обезболивающие препараты при хроническом панкреатите
Отвечая на вопрос о том, какие лекарства могут быть назначены при панкреатите, врачи-гастроэнтерологи отмечают, что выбор медицинских препаратов напрямую зависит от степени поражения поджелудочной железы и интенсивности болевых ощущений.
Для снятия боли и комплексной терапии обострившегося хронического панкреатита целесообразно использовать следующие группы медицинских препаратов.
Панкреатические ферменты
На фоне хронического воспаления поджелудочного железы у больного могут развиваться сопутствующие заболевания. Например, недостаточность ферментов поджелудочной железы. Если так происходит, врач назначает ферментные препараты, которые позволяют нормализовать процесс пищеварения и значительно ускорить восстановление функций поджелудочной железы.
Ферменты – это биологически активные вещества, которые улучшают процесс преобразования пищи.
Ферментные препараты бывают трех видов:
- Однооболочечные (Панкреатин, Мезим) – позволяют затормозить процесс самопереваривания поджелудочной железы и уменьшить отечность. Используются при интенсивной боли.
- Двухоболочечные (Панцитрат, Креон) – защищены кислоустойчивой оболочкой, которая позволяет им равномерно смешиваться с пищей и улучшать ее переваривание.
- Комбинированные (Диметикон, Фестал) – оказывают комбинированное действие на поджелудочную железу, улучшают процесс переваривания пищи, устраняют метеоризм и вздутие живота.
Соматостатин и его аналоги
Гормон соматостатин способен быстро уменьшать болевые ощущения во всем организме, в том числе и снимать боли в поджелудочной железе. Самым распространенным аналогом этого гормона является Октреотид. Даже кратковременное применение данного препарата позволяет снять боль при панкреатите быстро и эффективно. Однако данное лекарство имеет немало побочных эффектов и назначается только для взрослых.
Блокаторы гистаминовых рецепторов
Это лекарственные препараты, которые позволяют снизить продукцию соляной кислоты. Наиболее известным препаратом данной группы является Фамотидин. Таблетки имеют минимум противопоказаний и очень хорошо подавляют выделение соляной кислоты.
Ингибиторы протонной помпы
Как и препараты-блокаторы, ингибиторы протонной помпы угнетают выделение соляной кислоты и практически не имеют побочных эффектов. К таким препаратам относятся Эзокар, Лансопразол и другие.











