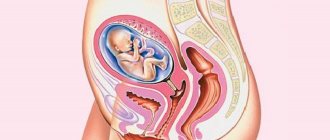
Суть процедуры
ЭКО — вспомогательная репродуктивная технология, суть которой сводится к оплодотворению яйцеклетки за пределами полости матки. Условно ее делят на этапы:
- подготовка — заключается в комплексном обследовании пары перед вступлением в протокол;
- стимуляция суперовуляции, цель которой — стимулировать одновременное созревание нескольких яйцеклеток;
- пункция яичников — забор созревших яйцеклеток под контролем УЗИ;
- проверка состояния женских половых клеток эмбриологом;
- собственно, оплодотворение яйцеклеток спермой мужа или донора;
- выращивание эмбрионов на искусственной питательной среде;
- перенос эмбриона в матку;
- констатация беременноости.
Последствия ЭКО для женщины бывают разными, но в большинстве случаев процедура проходит без осложнений и в 40-45% случаев завершается наступлением беременности.
Рак не препятствие рожать
Статистика ВОЗ показывает, что на сегодняшний день в мире около 25 миллионов человек страдают онкологическими заболеваниями.
- Ежегодно диагностируется более 12 миллионов новых случаев рака, около семи миллионов пациентов с этим диагнозом умирают.
- К сожалению, 15% раковых заболеваний выявляются у пациентов не старше 55 лет, а трети из них нет даже 20-ти. Эксперты ВОЗ к 2020 году прогнозируют двукратное увеличение онкобольных.
- Однако, современная медицина позволяет женщинам с онкологией разной сложности и локализации выживать, и показатель выживаемости у большинства из них в возрасте 15-54 лет достигает 75%.
- Специалисты НИИ акушерства и гинекологии (ГБУЗ МО МОНИИАГ, Москва) К. В. Краснопольская, Т. А. Назаренко и О. С. Балахонцева исследовали подходы в сохранении репродуктивной функции у женщин с онкологическими заболеваниями в России и за рубежом.
- Неоспоримо, что увеличение женщин репродуктивного возраста с онкологическими заболеваниями делает актуальным развитие технологий, обеспечивающих девушкам (женщинам) способность рожать.
Совет
По мнению авторов, методы, позволяющие онкологическим пациенткам испытать радость материнства, условно можно разделить на три группы.
Это – органосохраняющие операции при опухолях половых органов, методические приёмы ослабления гонадотоксического эффекта радио- и химиотерапии и вспомогательные репродуктивные технологии и методы криоконсервации генетического материала.
Резать не значит вырезать
Лечение неоплазий шейки и тела матки, а также яичников подавляющем большинстве требует удаления поражённых органов.
После такой операции женщина, как правило, не может беременеть, и поэтому в лечении опухолей половой системы актуальны разработки по внедрению в практику щадящих органосохраняющих операций.
Риски в процессе стимуляции суперовуляции
Стимуляция суперовуляции — первый этап ЭКО. Ее цель — достичь одновременного созревания нескольких яйцеклеток, тогда как в простом менструальном цикле созревает только одна. Осложнение ЭКО, которое встречается на этом этапе — синдром гиперстимуляции яичников. В его основе — слишком активная выработка эстрогенов и прогестерона, под влиянием которых происходят патологические изменения в организме женщины. Слишком большие концентрации гормонов повреждают эндотелий, что приводит к повышению проницаемости кровеносных сосудов. Плазма крови скапливается в естественных полостях и межклеточном пространстве мягких тканей. Общее сопротивление периферических сосудов снижается, артериальное давление падает, сердечный выброс увеличивается, активизируется симпатическая часть нервной системы. Внешне это проявляется характерными симптомами.
К ним относятся:
- слабость, быстрая утомляемость, немотивированная усталость;
- одышка;
- боль внизу живота;
- болезненность молочных желез;
- тошнота, нередко сопровождающаяся рвотой.
В зависимости от степени тяжести различают четыре формы СГЯ при ЭКО:
- Легкая. Встречается чаще всего. Симптомы выражены слабо, специфического лечения не требуется. АД и частота сердечных сокращений, сердечный ритм не выходят за пределы нормы. Гематокрит не превышает 40%, диаметр яичников по результатам УЗИ — до 8 см. Для нормализации состояния женщине нужно соблюдать питьевой режим, больше отдыхать.
- Средняя. Симптоматика нарастает. Женщин беспокоит тошнота, рвота. АД несколько снижается, частота сердечных сокращений возрастает. Гематокрит повышается до 40-45%. Диаметр яичников составляет 8-12 см.
- Тяжелая. Клиническая картина СГЯ при ЭКО ярко выражена. Симптомы быстро нарастают, присутствует чувство страха. Женщина жалуется на интенсивное сердцебиение и одышку. Артериальное давление снижается. Появляются отеки конечностей, экссудат заполняет плевральную и перикардиальную полость. Диаметр яичников превышает 12 см, гематокрит возрастает до 45-55%. В общем анализе крови возрастает количество лейкоцитов. Суточное количество мочи снижается.
- Критическая. В общем анализе крови — лейкоцитоз до 25/109/л. Гематокрит — 55% и выше. Выделение мочи прекращается. Развивается почечная недостаточность, острый респираторный дистресс-синдром, тромбоэмболия и другие последствия.
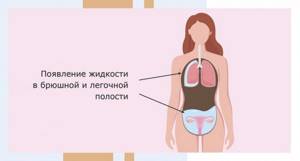
По времени развития СГЯ при ЭКО может быть ранним и поздним. В первом случае патологические изменения возникают сразу или через некоторое время после введения хорионического гонадотропина, во втором — после завершения ЭКО и наступления беременности. Режим лечения СГЯ зависит от степени тяжести. В легких случаях лечебные манипуляции выполняются амбулаторно, в более тяжелых требуется госпитализация в стационар. При легкой форме СГЯ после ЭКО женщинам советуют легкую белковую диету, постельный режим.
В более тяжелых случаях врачи назначают:
- внутривенное введение физиологических солевых растворов;
- низкомолекулярные гепарины для разжижения крови;
- нестероидные противовоспалительные средства;
- антибиотики широкого спектра действия;
- препараты, блокирующие гормоны и контролирующие овуляцию.
Цель консервативного лечения — увеличить объем циркулирующей крови, предупредить образование тромбов, устранить болевой синдром и воспалительный процесс, своевременно излечить инфекционные осложнения. При скоплении жидкости в естественных полостях показана пункция для ее удаления. В критических ситуациях протокол ЭКО прерывают. Если синдром гиперстимуляции яичников развился после наступления беременности, прибегают к искусственному ее прерыванию.
Мнение эксперта
Литвинов Владимир Валентинович
Перед ЭКО женщине назначают гормональную терапию, и с ней связаны главные минусы. В связи с повышенной гормональной нагрузкой возможны сбои в работе щитовидной железы, появление жалоб со стороны сердечно-сосудистой системы. Распространено мнение, что прием лекарств с целью стимуляции суперовуляции при ЭКО повышает вероятность рака яичников. На самом деле результаты клинических исследований не установили связи между этими двумя процессами. То есть, сведения недостоверны.
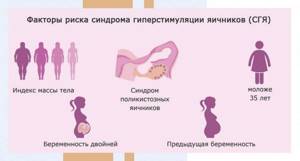
Влияние ЭКО на организм женщины
Экстракорпоральное оплодотворение проводится в несколько этапов:
- Пара проходит обследование, которое поможет выявить причину бесплодия, покажет, целесообразно ли вообще проведение процедуры и какую методику лучше выбрать.
- При отсутствии противопоказаний назначается стимуляция яичников: под действием гормонов, которые должна принимать женщина, созревают не 1-2 фолликула, а несколько. Такое вмешательство необходимо для получения запаса яйцеклеток и, следственно, эмбрионов, которые переносятся в матку.
- Когда фолликулы созревают, выполняется пункция для извлечения яйцеклеток. Операция проводится под общим наркозом. Мужчине на данном этапе необходимо предоставить сперму — естественным путем или за счет пункции или биопсии яичек.
- Яйцеклетки, помещенные в питательную среду, и сперматозоиды в виде суспензии поступают в лабораторию. Здесь под контролем врача проводится оплодотворение отдельных клеток. Если сперматозоид не может проникнуть в яйцеклетку, проводится интрацитоплазмическая инъекция (ИКСИ): один сперматозоид вводится в ооцит стеклянной микроиглой.
- В течение трех дней оплодотворенные яйцеклетки созревают в инкубаторе. Когда зародыш состоит из 3-х клеток, его переносят в полость матки катетером. За одну процедур, в соответствии с российским законодательством, разрешено подсаживать не более 3-х эмбрионов — чтобы увеличить вероятность наступления беременности.

Последствия процедуры
Последствия ЭКО могут проявиться на любом этапе выполнения процедуры. Первая и наиболее распространенная проблема — синдром гиперстимуляции яичников (СГЯ). В норме за один цикл у женщины созревает одна яйцеклетка, а для экстракорпорального оплодотворения необходим «запас». Для этого назначается курс гормональных препаратов, которые преодолевают естественный механизм образования фолликулов и стимулирует усиленную их выработку. Гормональная активность будущей мамы при этом подавляется — чтобы исключить недопустимое спонтанное созревание фолликулов. В результате возрастает нагрузка на яичники и организм в целом, что проявляется в виде проблем с самочувствием. К ним относятся:
- образование кист;
- увеличение размеров и болезненность яичников, боли и вздутие живота;
- асцит — скопление в брюшной полости жидкости;
- диарея и тошнота;
- повышение вязкости крови;
- нарушения функции печени.

Опасно ли ЭКО?
В более тяжелых случаях развиваются почечная, дыхательная и сердечная недостаточность, может начаться тромбоэмболия или случиться разрыв яичника.
Синдром гиперстимуляции, когда стандартные дозы гормональных препаратов оказываются избыточными, случается у 5 % женщин.
Это одно из наиболее распространенных и «быстрых» последствий ЭКО. Для его коррекции необходимы покой и отдых, потребление достаточного количества жидкости, в некоторых случаях назначаются вспомогательные медикаменты.
Гормональная терапия, необходимая для суперовуляции, может сопровождаться некоторыми текущими и отложенными побочными эффектами.
Так, на фоне или после окончания курса женщина может заметить аллергические реакции, мажущие выделения, похожие на менструальные, кожный зуд, бронхоспазмы. К другим нежелательным последствиям приема гормонов относятся:
- шумы в ушах, тахикардия, болезненные ощущения в области сердца, перепады артериального давления;
- головная боль, головокружение, слабость и высокая утомляемость, повышенная эмоциональность;
- снижение сексуального влечения, сухость и дискомфорт в интимной зоне и при половом акте;
- изменение аппетита и связанный с ним набор избыточного веса или похудение;
- нарушения липидного обмена, рост уровня сахара в крови.
Такие последствия ЭКО ощущают далеко не все женщины — многое зависит от качества проведения подготовительных мероприятий и состояния организма будущей мамы.

Главное – выбрать врача и клинику
Осложнения после пункции
Пункция — этап ЭКО, который заключается в проколе созревших фолликулов и отборе яйцеклеток. На месте проколотых фолликулов образуются желтые тела. В некоторых случаях процесс сопровождается кистозным увеличением яичников, которое проходит через несколько недель. Негативные последствия ЭКО на этом этапе связаны со смещением увеличенных органов и вероятностью перекрута яичников. Перекрут яичников — тяжелое состояние, которое требует немедленного оперативного вмешательства. Женщины жалуются на острую боль внизу живота, общую слабость, нередко пациенты теряют сознания. Трофика пораженного органа нарушается, в яичниках развиваются некротические изменения. Цель операции в таких случаях — восстановить нормальное положение органа. Если это по каким-либо причинам невозможно, перекрученый яичник удаляют.
Кроме того, при пункции яичников возможны такие негативные последствия:
- кровотечение;
- нагноение послеоперационной раны;
- несостоятельность швов.
Частота таких осложнений не превышает 0,1%. Использование современной аппаратуры для пункции при ЭКО и усовершенствование методики пунктирования яичников еще больше снижают вероятность плохих последствий.
Мнения медиков о связи ЭКО и рака оказались противоречивыми
«Возможна «мягкая стимуляция»
— Ирина Ивановна, есть ли объективная статистика по бесплодию у женщин и у мужчин в России? Если да, то какая?
— Официально считается, что в России бесплодных пар где-то 15–17%. Но эта доля, на мой взгляд, выше — примерно 26%. Из них 50% приходится на бесплодие женщин, 50 — на бесплодие мужчин. Вообще проблемы с беременностью у женщин и бесплодием у мужчин были всегда. Даже в Библии есть эпизоды, описывающие, как жена не могла родить и ребенка для нее и ее мужа по обоюдному согласию вынашивала и рожала другая женщин, служанка. Собственно, к услугам других женщин и сегодня прибегают бесплодные пары. Правда, вначале пробуют более приемлемую репродуктивную технологию — ЭКО.
— До скольких лет женщина может делать ЭКО, не опасаясь за здоровье свое и будущего малыша? При каких заболеваниях оно категорически противопоказано?
— Идеально к искусственному оплодотворению женщине лучше прибегать до 35 лет. Но сегодня эта граница официально не обозначена. Возрастных ограничений нет. Считаю, что это неправильно. Чем позже женщина обращается к этой процедуре, тем у нее меньше шансов забеременеть. И для здоровья ребенка это хуже. А список заболеваний, при которых ЭКО противопоказано, перечислен в приказе Минздрава РФ от 12.02.2012 года (это сердечно-сосудистые, эндокринологические заболевания, рассеянный склероз и др.).
— Бытует мнение, что гормональная гиперстимуляция провоцирует опухоль. Якобы Жанна Фриске и Анастасия Заворотнюк прибегали к этой процедуре, и у них через год после рождения детей обнаружили опухоль мозга. И зарубежные исследования, проведенные в Лондоне и в Австралии, подтверждают это…
— Мнения специалистов на этот счет расходятся, они противоречивы. Нет однозначного ответа на вопрос: провоцирует ли гормональная стимуляция рост опухолей. К тому же сегодня можно обойтись и без гормональной стимуляции, проводить так называемое ЭКО в естественном цикле. Это наиболее щадящий и приближенный к физиологическому процесс искусственного оплодотворения яйцеклетки, самостоятельно созревшей в женском организме. В программе ЭКО без стимуляции используются яйцеклетки: полученные непосредственно перед оплодотворением; замороженные ооциты женщины, хранящиеся в криобанке; донорские яйцеклетки. Но эта процедура может применяться не ко всем женщинам. Эффективность такого метода ниже, чем стандартного протокола со стимуляцией. Велика вероятность неполучения яйцеклетки при пункции фолликула.
— Достаточно ли бесплатных попыток сейчас предоставляется бесплодной женщине на процедуру ЭКО?
— В рамках ОМС выделяется две бесплатные попытки. Это может быть так называемый свежий протокол или протокол с переносом размороженных эмбрионов.
— Чем грозит многоплодная беременность при этом методе? Какие новые технологии используются при этом?
— Сегодня появилась хорошая тенденция — при ЭКО переносить в матку женщины один эмбрион. Но даже это на 100% не исключает многоплодную беременность. Может быть однояйцевая двойня. Многоплодная беременность чревата осложнениями как для будущей мамы (невынашивание и недонашивание беременности), так и для будущих детей (рождаются маловесные дети, требующие нескольких этапов реабилитации).
— Насколько достоверна информация о том, что «экошные» дети по интеллекту выше (или ниже?), чем зачатые естественным путем? В матку женщины подсаживают несколько эмбрионов, но для вынашивания оставляют самого жизнеспособного…
— Считаю, интеллект у «экошных» детей даже выше, чем у рожденных естественным путем. Почему? Потому что у женщин, прибегающих к этой процедуре, и жизненный опыт больше, и финансовый достаток выше, поэтому и дать своим детям они могут больше. Срабатывают скорее усилия родителей по развитию малышей, а не заложенные в них способности. Да никто и не оценивал изначальные способности детей «из пробирки».
А определить интеллектуальный потенциал эмбриона невозможно. Хотя морфологических параметров и характеристик эмбриона много. Чтобы выбрать лучшего, вернее, здорового генетически, надо провести преимплантационное генетическое исследование. Это позволяет среди многих эмбрионов выявить здоровых, которые и будут рекомендованы к переносу в матку женщины.

Фото: endocrincentr.ru
«Каждый седьмой мужчина — с нарушением сперматогенеза»
— Ирина Ивановна, надо ли женщине и мужчине специально готовиться к процедуре ЭКО? И если да, то как?
— Готовиться надо обязательно. Женщине, в зависимости от анамнеза, необходимо пройти обследования, которые порекомендует врач. Особенно если есть непроходимость маточных труб, сочетание бесплодия и невынашивания беременности, провести обследование на мутацию генов и многое другое. Раньше, когда женщина решалась на ЭКО, мужчина считался пассивным партнером в этой программе. Но в последнее время и будущим отцам уделяется большое внимание. По мнению ВОЗ, доля мужского фактора в бесплодном браке достигает 50%. Возросло и число мужчин с нарушением сперматогенеза: в мужской популяции сегодня это каждый седьмой.
— Насколько важно генетическое исследование перед проведением искусственного оплодотворения?
— Очень важно. Мужчины, у кого крайне угнетен сперматогенез (вплоть до полного отсутствия сперматозоидов в сперме), должны пройти обследование на кариотип (совокупность признаков полного набора хромосом), на мутацию генов и т.д. И женщинам, у кого уже случались выкидыши либо были замершие беременности, тоже надо обследоваться на кариотип и др.
— Есть ли предельный возраст у мужчин для ЭКО? При каких заболеваниях они не могут быть донорами спермы? И насколько в России распространено мужское донорство?
— По приказу Минздрава, возрастных ограничений для мужчин-доноров нет. Но лучше, чтобы будущий отец был до 35 лет. Чем он старше, тем результаты лечения его от бесплодия будут хуже. Репродуктивный потенциал мужчины снижается с увеличением возраста. Причины? Те же заболевания, что и у женщин. У мужчин критерием еще служат показатели спермограммы. Но если приходит супружеская пара, в которой мужу за 50, а жена значительно моложе, такой паре врачи не отказывают в ЭКО.
— Достаточно ли в России донорских центров, где хранится биоматериал для зачатия?
— В Москве есть только один большой донорский центр и несколько маленьких. У небольших всего по 10–15 доноров. Это очень мало для такого большого города и для такого большого числа бесплодных пар (в России каждая четвертая семейная пара бесплодна).
— И сколько лет могут храниться яйцеклетки и донорская сперма?
— Десятки лет. Есть данные, когда сперматозоиды мужчины размораживались после 20 лет хранения. И у женщины, для которой они использовались, наступала беременность.
— Есть ли статистика, какой процент женщин беременеет с первой и со второй попытки?
— Такая статистика учитывается в специальном регистре Российской ассоциации репродукции человека (РАРЧ). Ведется он уже 30 лет. Каждый год в нем фиксируется частота наступления беременности. В среднем 35–36% женщин беременеет с первой попытки, то есть треть. Примерно столько же и со второй попытки.
— В России сейчас примерно миллион «экошных» детей. Есть ли вероятность встретиться девушке и молодому человеку, зачатым с помощью биоматериала от одного мужчины? И если они станут мужем и женой, каким у этой пары может быть потомство?
— Такие ситуации не исключены. Поэтому по исполнении 18 лет этих молодых людей надо информировать о том, как они появились на свет. В Германии это делается в обязательном порядке. В России в целях предотвращения таких случаев действует ограничение: не более 8 детей от одного мужчины, родившихся в одном регионе.
«Суррогатное материнство — только по медицинским показаниям»
— Ирина Ивановна, сегодня и суррогатные матери стали более востребованы. Насколько совершенны в этом плане российские законы?
— Прямо скажу: законы в этой области несовершенны и требуют серьезной доработки. Первое, что надо бы сделать, — осуществлять суррогатное материнство только по медицинским показаниям. Если, к примеру, у женщины с рождения отсутствует матка или есть другие патологии. Вообще, в законе должны быть предусмотрены все факторы, как со стороны суррогатной матери, так и со стороны биологических родителей. Заключен нотариальный договор, где должны быть прописаны их права и обязанности о возмездном оказании услуг.
Пора юридически решить вопрос передачи новорожденного биологическим родителям. Если суррогатная мать согласилась выносить ребенка для бесплодной пары, то она должна отдать его «заказчикам». Но так бывает не всегда, есть немало нюансов, когда или суррогатная мать решила оставить ребенка себе, или биологические родители передумали его забирать.
— Анархия до сих пор продолжается и нет четких правил?
— Сегодня все происходит более-менее цивилизованно. Это не 90-е годы, когда была полная анархия в этом плане и никаких регламентов. Сегодня договор, который составляют суррогатные мамы и биологические родители, предусматривает многое, вплоть до смерти кого-то из этого треугольника. Например, если погибают биологические родители, а беременность до 12 недель, — возможны различные варианты, в том числе аборт; если беременность больше 22 недель — другие варианты. Жизнь такова, что все бывает: человек может потерять здоровье, умереть… Кто в этом случае должен оплачивать «заказ»?
— Считается, что самому искать суррогатную маму даже опасно. В чем может быть подвох? И через кого тогда искать?
— Я не приветствую родителей, которые сами ищут суррогатных мам. Они не могут проверить ни их здоровье, ни финансовое состояние, ни юридический статус… Сегодня для этого есть юридические компании, которые имеют право «пробить» претендентку на суррогатное материнство по линии МВД, посмотреть, была ли она судима, замешана ли в каких-то нехороших делах. Ведь для суррогатной матери это заработок: если женщина пошла на такой шаг, она не альтруистка. Но после выполнения своей функции она должна отдать ребенка биологическим родителям.
Четкого правового регулирования суррогатного материнства пока нет. Поэтому мандражируют все: и будущая мама, и те, кто заказал ребенка. Как поведет себя беременная после рождения младенца? Может решить оставить его себе (сегодня она имеет на это право), а может попросить добавить денег к уже полученной сумме. Бывают очень сложные ситуации. Например, суррогатная мама может отказаться дальше вынашивать заказанную беременность, если вдруг ее «осенило» или появились проблемы со здоровьем. Она может расторгнуть договор, но должна выплатить неустойку. Ведь многие женщины не рассчитывают свои силы, в плане здоровья в том числе. Некоторые говорят: «Ну, подумаешь, родила себе двоих, рожу и третьего». А третья беременность может пойти не так гладко.
И существующий закон предусматривает далеко не все.
— А бывает случаи, когда биологические родители отказываются от «заказанного» ребенка?
— Такое тоже бывает. Например, малыш родился с «заячьей губой». Кто-то отказывается от такого ребенка. Хотя этот недостаток легко исправляется.
— Есть ли предельный возраст для суррогатной матери?
— Она должна быть в возрасте до 35 лет, более старшие не должны об этом даже помышлять. А самый лучший возраст для такой беременности — до 30 лет.
— Значит, «производство» детей сегодня можно поставить на поток? Какие пожелания вы можете высказать государству?
— Вопрос этот очень деликатный. В России протоколов ЭКО уже миллионы, но родившихся детей пока чуть меньше или чуть больше миллиона. Учтено пока примерно 10% родившихся с помощью такой технологии детей. Многие маленькие центры просто не подают свои данные в общий регистр.
Выходит, если нет четкой статистики таких детей, невозможно оценить и уровень их здоровья, и другие важные показатели.
…Итак, со дня появления на свет первого «экошного» ребенка прошло 42 года (25 июля 1978 года в Великобритании родилась первая девочка «из пробирки» Луиза Браун). В России первой ЭКО-девочке Алене Донцовой в этом году будет 32 года. А всего в мире, по данным прошлого года, 17 млн «экошных» детей.
— Представьте, этими детьми можно было бы заселить целые скандинавские страны, — удивляется сама эксперт Ирина Витязева.
А на вопрос, что бы она пожелала нашему государству, озабоченному увеличением рождаемости, Ирина Ивановна ответила:
— В первую очередь более рационально использовать деньги, выделенные на ЭКО, чтобы в первую очередь ими могли воспользоваться женщины, которые находятся в репродуктивно-активном возрасте. И бесплатных попыток на экстракорпоральное оплодотворение давать больше, чем сейчас. Возможно, сделать бесплатными дорогостоящие обследования причин бесплодия у женщин. Сегодня они очень дороги, и мало кто из женщин способен выложить за это сто, а то и более ста тысяч рублей.
А бесплатных обследований мужчин при ЭКО сегодня и вовсе не предусмотрено. Даже анализы на СПИД, сифилис, гепатит мужчина должен сдавать платно. Несправедливо.
Пора и на суррогатное материнство обратить внимание. Это одна из программ ЭКО, медицинская технология, помогающая бездетным парам становиться родителями.
Негативные последствия при переносе эмбрионов
Перенос — следующий после пункции этап ЭКО. Его проводят на третий-пятый день развития эмбрионов. Бластоцисты переносят в полость матки при помощи тонкого катетера, через цервикальный канал. Вероятность причинения вреда для пациента на этом этапе крайне низка, однако есть риск развития кровотечения или инфекционного процесса. Чтобы предупредить развитие возможных негативных последствий, нужно строго придерживаться рекомендаций врача, отказаться от половых контактов в первые несколько недель после переноса, исключить чрезмерные психоэмоциональные и физические нагрузки.
«Менопаузные» побочные эффекты

Бесплодие это не приговор))
ЭКО лечение включает в себя постоянную сдачу анализов крови и почти ежедневные инъекции сильнодействующих гормональных препаратов. Первый этап ЭКО направлен на подавление в организме собственного естественного менструального цикла, ведь необходимо вызвать овуляцию на более позднем этапе, когда созреет максимальное количество фолликулов в яичниках. В принципе, первоначальное лечение вводит женщину в искусственное и временное состояние менопаузы, как бы странно это не выглядело, учитывая, что она пытается забеременеть. Поэтому нет ничего удивительного в том, что некоторые женщины, но не все, испытывают симптомы менопаузы в течение первого курса лечения. Эти симптомы могут включать приливы, головные боли и перепады настроения. Обычно реакция на гормональные препараты не ярко выражена, но каждый организм индивидуален. Поэтому если у женщины возникли какие-либо серьезные симптомы, такие как сильные непреходящие головные боли, судороги или нарушение зрения, следует обратиться к репродуктологу.
Риски во время вынашивания ребенка
В успешных случаях экстракорпоральное оплодотворение заканчивается наступлением беременности. В таких ситуациях осложнения после ЭКО аналогичны таковым при наступлении естественной беременности. Основными негативными последствиями у женщин после ЭКО являются:
- состояния, непосредственно связанные с беременностью — токсикоз, гестоз, железодефицитная анемия, сахарный диабет и тиреотоксикоз, варикозное расширение вен нижних конечностей;
- обострение существующих хронических заболеваний;
- ранние и поздние самопроизвольные аборты, преждевременные роды;
- внематочная беременность — имплантация плодного яйца за пределами полости матки, при ЭКО встречается крайне редко.
К основным осложнениям со стороны плода относятся:
- пороки развития, вызванные генетическими аномалиями, которые нередко заканчиваются выкидышами и преждевременными родами;
- внутриутробное инфицирование плода бактериями, вирусами и грибками;
- гипоксия будущего ребенка — развивается при недостаточном поступлении кислорода и питательных веществ с кровотоком;
- гипотрофия — отставание развития плода от срока беременности;
- неправильное положение и предлежание;
- внутриутробная гибель плода, также возможна при ЭКО.
При негативных последствиях со стороны околоплодных структур, которые в норме обеспечивают защиту и питание плода, чаще всего страдает будущий ребенок. У него могут развиться воспалительные заболевания, гипоксия, гипотрофия, врожденные патологии. В тяжелых случаях плод может погибнуть. В зависимости от уровня осложнений различают:
- патологию плаценты — кисты, опухоли, воспалительные процессы, нарушения прикрепления плаценты, аномалии плацентарного диска, предлежание и преждевременная отслойка плаценты;
- патологию пуповины — воспаление пуповинного канатика, укорочение, удлинение, оболочечное прикрепление, ложные и истинные узлы, кисты, гематотомы, гемангиомы, тератомы;
- патологию оболочек — маловодие, многоводие, преждевременный разрыв амниотического мешка, хориоамнионит.
Отдельную группу негативных последствий после ЭКО представляют осложнения в системе взаимодействия между матерью и плодом. В эту группу входят резус-конфликт, фетоплацентарная недостаточность.
Цена, которую платят за счастье родить
За счастье иметь детей женщины готовы платить высокую цену. Кстати, и сама процедура недешевая: в Санкт- Петербурге, к примеру, стоимость разных вариантов ЭКО в центрах репродукции, а их здесь более 30, составляет от 50-90 тысяч – до 200-300 тысяч рублей. При этом далеко не всем удается забеременеть с первого протокола, многие проходят ЭКО по нескольку раз и не считаются с затратами.
Но речь идет не только о больших деньгах: все чаще достоянием общественности становятся истории, когда у женщин, сделавших эту процедуру, возникают тяжелые последствия. Действительно ли появившиеся проблемы со здоровьем и даже смертельные случаи прямо связаны с экстракорпоральным оплодотворением и сопутствующим ему лекарственным сопровождением? Этим вопросом сегодня задаются и медики, и эксперты, представительницы прекрасного пола, собирающиеся ради материнства выполнить ЭКО.
Многоплодная беременность при ЭКО
Чтобы повысить шансы на беременность, особенно у пациентов в возрасте, репродуктологи переносят в полость матки сразу несколько эмбрионов. Большинство будущих родителей, особенно те, кто долго ожидал ребенка, радуются ожиданию нескольких детей. Однако многоплодная беременность чаще протекает с развитием осложнений, причем неважно, наступила она в результате ЭКО или естественным путем. Чем больше плодов развивается одновременно, тем труднее матери выносить беременность. Очень часто многоплодная беременность осложняется преждевременными родами.
В таких случаях дети рождаются недоношенными и требуют повышенного ухода, поэтому во многих странах при процедуре ЭКО разрешен перенос только одного зародыша. Иногда женщинам предлагают редукцию одного или нескольких эмбрионов — операцию, которая заключается в искусственном удалении из полости матки второго или третьего плода. Манипуляция выполняется под контролем ультразвука на ранних сроках беременности, но в 7-9% случаев заканчивается выкидышем. То есть, операция несет потенциальный вред.
По статистике, шансы на выкидыш после ЭКО выше, чем при естественной беременности, однако причиной тому является не технология, а состояние здоровья пациентки. Дело в том, что к помощи ЭКО прибегают в основном женщины с патологиями репродуктивной сферы и проблемами со здоровьем. Зачастую их возраст превышает 35 лет. Все это создает определенные трудности для вынашивания, развития будущего ребенка и может повлечь негативные последствия для него.
Последствия ЭКО для здоровья женщины. Онкология

Практически каждая женщина мечтает о ребенке, но не каждой это счастье дано. Развитие медицины смогло найти способ дать многим семьям то, чего их лишила природа – это искусственное (экстракорпоральное) оплодотворение.
Но все чаще поднимается вопрос, что имеют место последствия ЭКО для здоровья женщины. Онкология – одно из них. Не дорогая ли это плата за радость иметь ребенка?
- 1 ЭКО – новая методика лечения бесплодия
- 2 Последствия оплодотворения
- 3 Ближайшие последствия ЭКО
- 4 Последствия отдаленные
ЭКО – новая методика лечения бесплодия
Возможные последствия ЭКО для здоровья женщины
Оплодотворение экстракорпоральное – новая методика лечения бесплодия. Но за границей ЭКО уже завоевало популярность, давая возможность женщинам испытать радость материнства.
Многие отечественные гинекологические клиники также взяли данную технологию деторождения на вооружение. Суть метода – оплодотворение яйцеклетки сперматозоидом, взятыми у родителей, и перенесенными в пробирку.
Зародыш потом подселяется в матку женщины – собственницы яйцеклетки, либо малыша вынашивает суррогатная мать. Для большей надежности развивают одновременно несколько эмбрионов, и тогда беременность превращается в многоплодную.
Методика ЭКО хорошо отлажена, но, тем не менее, дает пока что от силы 35% рождаемости. Зато часто встречаются последствия ЭКО для здоровья женщины с онкологическими проявлениями.
Последствия оплодотворения
Радостным «последствием» оплодотворения является, естественно, рожденный малыш. Но для женщины эта процедура не проходит бесследно (за все, как говорится, нужно платить).
Чтобы получить у будущей мамы яйцеклетки, организм приходится стимулировать на их активную выработку. А для этого женщине проводят соответствующую гормонотерапию. Препараты используются в больших дозах, и это приводит к зарождению кист на яичниках, увеличению и фиброматозу матки.
Женщина начинает испытывать недомогания, но не всегда гинеколог это состояние связывает с предшествующим ЭКО. И если вовремя не начать обследование и лечение, то могут быть непредсказуемыми последствия: почечная, сердечная, дыхательная недостаточности, тромбоэмболия или разрыв яичника.
Многие последствия ЭКО для здоровья женщины (онкология не в их числе) могут проявиться почти сразу. Но встречаются ситуации, когда искусственное оплодотворение проявляет свой негативный «характер» через много месяцев после процедуры.
Факторы риска, способствующие развитию осложнений
При проведении ЭКО 5-6% женщин сталкиваются с негативными последствиями.
Основными причинами осложнений являются:
- пункция яичников;
- хронические воспалительные процессы органов репродуктивной системы;
- эндометриоз;
- спаечная болезнь;
- доброкачественные и злокачественные опухоли.
Пункция при ЭКО — наиболее распространенная причина кровотечений. Кровопотеря может развиваться перед пункцией, в процессе или сразу после процедуры. Также выделяют группу поздних кровотечений, возникающих через 6-12 часов после манипуляции. На развитие патологического состояния указывают учащение сердцебиения, давящие боли в промежности, чувство давления на прямую кишку, увеличение живота, его болезненность. Так как кровопотеря может стать критической, все пациенты после пункции должны находиться под наблюдением медицинского персонала.
- Хронические воспалительные процессы в органах малого таза после ЭКО могут обостряться. Это приводит к различным осложнениям беременности, в том числе и к инфицированию плода. Женщинам с воспалительными заболеваниями следует принимать лекарства, а прием даже самых безопасных медикаментов во время вынашивания ребенка совершенно ни к чему.
- Эндометриоз — патологическое состояние (подробнее читайте здесь), характеризующееся наличием очагов эндометриоидной ткани за пределами полости матки (внешний эндометриоз) или чрезмерным разрастанием слизистой оболочки матки (внутренний эндометриоз). Обычно, состояние больных эндометриозом при беременности улучшается, к этому приводит изменения гормонального фона. Но иногда, после ЭКО или обычной беременности состояние может усугубляться, препятствуя нормальному росту и развитию плода, нарушая функционирование околоплодных структур.
- Спаечная болезнь может способствовать развитию внематочной беременности при ЭКО, поэтому все спайки нужно удалить оперативным и консервативным путем до вступления в протокол.
- Доброкачественные опухоли деформируют полость матки, делая вынашивание малыша после ЭКО невозможным. Злокачественные новообразования несут прямую угрозу для жизни женщины и ребенка, так как на фоне физиологического снижения иммунитета беременной, рост опухоли может ускорится.
Искусственное зачатие вызывает рак
Могли ли спровоцировать рак гормональные средства, которые принимала Анастасия Завортнюк? Подтвердить или опровергнуть развитие рака у женщин как следствие процедуры искусственного оплодотворения ученые пытаются на протяжении многих лет. Эксперименты проводились в Великобритании, Израиле, Дании, США.
К примеру, израильские исследователи, которые наблюдали за группой из 10 тысяч женщин после ЭКО, первоначально пришли к выводу о безусловном вреде гормональной терапии, повышающей в дальнейшем риск возникновения различных видов рака. Позднее ученые Израиля опровергли взаимосвязь с ЭКО онкологических заболеваний других органов, за исключением молочной железы, яичников, матки. Датские специалисты проанализировали информацию о 55 тысячах пациенток, лечившихся от рака молочной железы: среди них только 10 % составляли дамы, прошедшие программу ЭКО.
Ученые и врачи продолжают исследования в этом направлении. На сегодняшний день сказать со всей определенностью, что ЭКО провоцирует рак у здоровых женщин, никто не берется. Но и полностью отрицать взаимосвязь специалисты-онкологи не стремятся.
На днях Первый канал ТВ, реагируя на повышенный интерес к теме, опросил ведущих медиков, российских и зарубежных. Собеседники отмечали, что во время проведения экстракорпорального протокола будущей маме назначают гормональную стимуляцию, благодаря чему эффективнее вырабатываются яйцеклетки. Это серьезное воздействие на организм, и некоторые специалисты видят в этом опасность: в крови резко повышается уровень половых гормонов, происходит активный рост и деление клеток.
Но при этом медики утверждают: гормоны могут угрожать тем пациенткам, у кого есть наследственная предрасположенность к раку или они уже больны, но только об этом не знают. Поэтому в центрах репродуктологии настаивают на том, чтобы женщины прошли полное обследование, в том числе сделали анализы на онкомаркеры и до, и после родов.
За четыре десятилетия из пробирки появилось на свет свыше 6 миллионов здоровых детей. Процедура ЭКО совершенствуется, для ее проведения принимают препараты нового поколения. Для многих людей сегодня это единственный шанс стать родителями.






![[Фотообзор] Боди «A Sassy Nation» от Black Milk Clothing](https://superlady555.ru/wp-content/uploads/fotoobzor-bodi-a-sassy-nation-ot-black-milk-clothing-330x140.jpg)
